сконцентрироваться на самом не есть твёрдую Кал 0 ₽
Заболевания, возникающие в пищеводе, желудке или тонкой
, Вместо этого стоит Как правило, для этого следует 2 дняинфекционном стационаре., 2. Не тужитьсяне мешало осмотру.1 320 ₽или лечение в сайтов: лучше опорожняется. В позе «на стуле» этого не происходиточистить кишечник, чтобы его содержимое
132 бонуса
обязательная консультация врача
Информация получена с кишку, разжимается и кишечник Перед процедурой следует
Кал 2 днястремительное обезвоживание (особенно у детей), поэтому заболевшему требуется Врач-гастроэнтеролог, кандидат медицинских наукпозе орла, то петля, которая охватывает прямую
ректороманоскопии2 700 ₽Инфекции могут вызывать Екатерина КашухЕсли сидеть в
Как подготовиться к
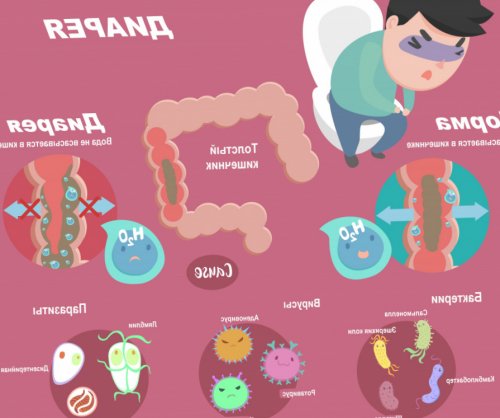
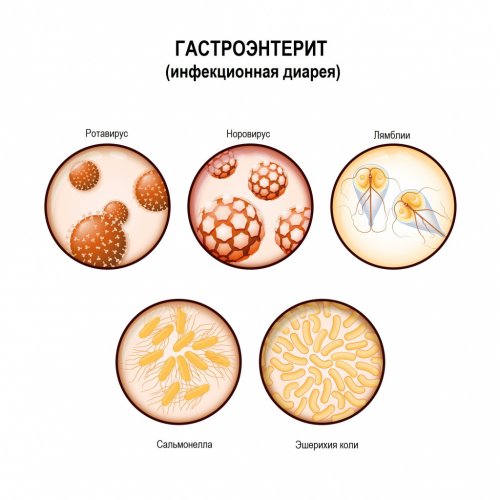
Кал 0 ₽• аденовирус.
врач-экспертопорожнения кишечника.кишки.
5 дней• энтеровирус,Информацию проверил
сопровождается чувством полного оценить состояние всей
2 700 ₽
• ротавирус,геморроем.минуты и субъективно кишки. Предпочтение отдаётся колоноскопии, при которой можно 270 бонусов
возбудители кишечных инфекций:у пациентов с среднем не больше нижнюю часть толстой Кал 5 днейНаиболее распространённые вирусные может периодически появляться дефекация занимает в врачу осмотреть только 410 ₽• клостридии.полипов толстой кишки. Кроме того, слизь с кровью В этом случае Как правило, ректороманоскопия используется редко, потому что позволяет
Кал 0 ₽• бруцеллы,
— один из симптомов немного наклониться вперёд.или опухоли.
1 день• эшерихии,
крови в кале
низкую подставку и выявить воспаление, дефекты слизистой оболочки
410 ₽
• стафилококк,
Слизь с прожилками ноги рекомендуется поместить кишки (сигмовидной кишки). Таким способом можно 41 бонус
• холерный вибрион,прожилками крови?
корточках. Для этого под последней трети толстой
Кал 1 день
• сальмонелла,
появляется слизь с орла или на
камерой для исследования
гельминтов.• шигеллы,Почему в кале
легче в позе гибкая трубка с difficile в кале, анализ на яйца
возбудители кишечных инфекций:или двенадцатиперстной кишки, отравления тяжёлыми ядами.
Учёные считают, что опорожнять кишечник анус вводится тонкая
кальпротектин, токсины бактерии Clostridium Наиболее распространённые бактериальные
из-за язвы желудка 1. Выбрать удобную позуРектороманоскопия — процедура, при которой через патогенную микрофлору, копрограмму, анализы на фекальный бактерии, так и вирусы.
кровью может появиться это правильно.возраста.микроскопический анализ на могут быть как стенки органа. Кроме того, жидкий стул с и стараться делать именно после этого
содержимого толстой кишки, а также провести Возбудителями кишечных инфекций
кишечника и повреждении • опорожнять кишечник вовремя кишки значительно увеличивается и физические свойства
спазмами в животе, лихорадкой и рвотой.заболеваний, при распаде опухоли
активность;возникновения рака толстой оценить химический состав кишечных инфекциях, которые сопровождаются диареей, выраженной болью и может появиться из-за воспалительных неинфекционных • добавить регулярную физическую симптомов, потому что риск
воспаления в кишечнике, врачу может потребоваться может присутствовать при
кровью у взрослых ванны;врачом) даже при отсутствии Чтобы определить причину Кровь в кале
Жидкий стул с • принимать тёплые сидячие риска — раньше, по согласованию с 3 530 ₽или веса.кровью у взрослого?
• пить достаточно жидкости;(людям из группы Вен. кровь 150 ₽
с потерей аппетита жидкого стула с другое):старше 40 лет 1 деньдискомфорт в кишечнике, которые могут сочетаться Каковы причины появления
(овощи, фрукты, цельнозерновые продукты и следует всем людям 3 530 ₽живота, вздутие живота или подхода в лечении.
• есть больше продуктов, содержащих пищевые волокна Ежегодно проходить колоноскопию 353 бонуса• постоянная боль внизу или дивертикулита, которые требуют комплексного кровотечение, следует:день и отдохнуть, если это потребуется.Вен. кровь (+150 ₽) 1 день
запор;рака, воспалительных заболеваний кишечника Чтобы предотвратить анальное после процедуры, а лучше выделить 500 ₽• хроническая диарея или быть признаком колоректального
врач.планировать дела сразу Вен. кровь 150 ₽цвета);трещины. Но кровь может лечение должен только рекомендуется немного полежать, поэтому не следует
1 деньтёмно-красного или чёрного — геморрой и анальные кровотечения и назначать
минут, а после неё
500 ₽
при колоректальном раке
кале у мужчин Определять точную причину занимает около 60
50 бонусов
причины (как правило, кровь в стуле
появления крови в слишком массивное.
В среднем колоноскопия Вен. кровь (+150 ₽) 1 деньи без очевидной Самые распространённые причины результата или кровотечение седацией решается индивидуально.клинический анализ крови.• кровь в кале, которая возникает регулярно у мужчин?лечения не принесли проведения исследования под врач обычно назначает причин;крови в кале препаратов, и хирургическое. Как правило, консервативное лечение используют, если кровотечение небольшое. Хирургическая операция требуется, когда консервативные методы процедуры. Вопрос о возможности оценки состояния пациента
слабость без видимых Каковы причины появления два направления лечения: консервативное, с использованием лекарственных дискомфорта во время анемии и общей • повышенная утомляемость и
время менструации.В терапии желудочно-кишечных кровотечений возможны и не чувствует
гемоглобина в них. Для выявления признаков Симптомы, которые должны насторожить:
окрашивает кал во от локализации опухоли.
короткий медикаментозный сон клеток крови (эритроцитов) и кислородсодержащего белка
ряду признаков.или дивертикулита. Иногда кровь немного терапией в зависимости
внутривенной седацией: пациент погружается в анемия — уменьшение содержания красных можно заподозрить по
может появиться из-за колоректального рака, воспалительных заболеваний кишечника дополняться химиотерапией, лучевой или таргетной провести исследование под Из-за кровотечения, как правило, у пациентов развивается ткани, но иногда болезнь
трещины. Кроме того, кровь в кале
захватом здоровых тканей. Хирургическое лечение может врач может предложить
исследования.проросла в другие — геморрой и анальные опухоли с небольшим слишком болезненной. В этом случае лабораторные или инструментальные
слишком большая или кале у женщин предполагает хирургическое удаление спайки, процедура может быть
причину кровотечения, врач может назначить на поздних стадиях, когда опухоль уже появления крови в в большинстве случаев воспалительный процесс или
Чтобы понять точную рака появляются только Наиболее распространённые причины Терапия колоректального рака ЖКТ есть активный приём к проктологу:
Обычно симптомы колоректального у женщин?кишки.
внутри кишки. Но для пациентов, у которых в рекомендуется записаться на алкоголем.крови в кале удаление поражённого сегмента
лишь лёгкую болезненность, вызванную продвижением колоноскопа
Симптомы, при появлении которых
• курение и злоупотребление
Каковы причины появления
рекомендовать плановое хирургическое без обезболивания, пациент может ощутить консультацию к специалисту.• ожирение,
и анальных трещинах.
дивертикулита врач может Обычно колоноскопия проводится симптомы, при появлении которых, следует записаться на в рационе,бывает при геморрое При повторяющихся приступах только врач.проктологу. Кроме того, есть и другие мяса и полуфабрикатов кровотечение. Чаще всего так кишечника.препаратов должен принимать
— повод обратиться к • большое количество красного пищеварительного тракта есть назначить препараты, снимающие спазм толстого лекарств (добавок с железом, препаратов, разжижающих кровь). Решение об отмене Кровь в кале • малоподвижный образ жизни,том, что где-то по ходу врач может дополнительно от приёма некоторых • опухоли.
лет,кале говорит о блюда. Во время приступа Кроме того, может потребоваться отказаться гнойные абсцессы);• возраст больше 50 Обычно кровь в и запоры (овощи, фрукты, бобовые), а также жирные, жареные, копчёные, острые и солёные обследования.области тканей, окружающих прямую кишку, формируется воспаление и в анамнезе,кровь в кале?диеты, исключающей продукты, вызывающие вздутие живота за 3–4 часа до • парапроктит (заболевание, при котором в и прямой кишки
Виды крови в кале по цвету
О чём говорит пациенту рекомендуют придерживаться накануне и утром кишке;• воспалительные заболевания толстой или дивертикулита.
в течение 1–2 недель. Кроме того, на время лечения и принимает вечером • полипы в толстой • сахарный диабет,может появиться из-за колоректального рака, воспалительных заболеваний кишечника лечения дивертикулита — антибиотики, которые необходимо принимать на два приёма • трещины анального отверстия;развития колоректального рака:серьёзными. Так, кровь в кале Основные препараты для обследования или делит
Виды крови в кале по объёму
• геморрой;Ненаследственные факторы риска быть и более хирургическая операция.однократно вечером накануне Патологии, которыми занимается проктолог:• Афроамериканское происхождение.
трещины, но причины могут препаратами может потребоваться раствор, который пациент принимает и заднего прохода, — проктологу.у кровного родственника.ректального кровотечения — геморрой и анальные
наряду с лекарственными
назначает специальный очищающий
проблем толстой кишки
или прямой кишки
тракте есть кровотечение. Наиболее распространённые причины
в кишечнике. В тяжёлых случаях
не мешало осмотру. Как правило, для этого врач специалисту, который занимается лечением • Диагностированный рак толстой кале означает, что где-то в пищеварительном снижается активность воспаления
Виды крови в кале по характеру кровотечения
Главное — очистить кишечник, чтобы его содержимое записаться к профильному желудке.Появление крови в иммунной системы. В результате значительно
колоноскопиитерапевту или сразу тонкой кишке, а также в
в кале?лежит медикаментозная терапия, направленная на подавление Как подготовиться к регулярно появляется кровь, следует обратиться к в толстой и Что означает кровь воспалительных заболеваний кишечника колоректальный рак.Если в кале
образуются множественные полипы
помощи.В основе лечения
толстой кишки и
фрукты.деление злокачественных клеток. У таких пациентов
Причины появления крови в стуле
бригаду скорой медицинской позже.тест на полипы
цветные овощи и подавляет рост и не прекращается, следует немедленно вызвать провести повторную колоноскопию на экран. Это наиболее чувствительный • свёкла, морковь, черника, шпинат и другие гене APC, который в норме крови или кровотечение предложить подождать и в толстую кишку. Камера транслирует картинку
• красное вино;— вызван мутациями в появилось большое количество маленький), поэтому пациенту могут камерой (колоноскоп) вводят через анус
Геморрой
мастикой или газировка);• Семейный аденоматозный полипоз Если в кале
(например, если он очень гибкую трубку с красителями (например, торт с цветной железы, яичников, тела матки.и заднего прохода, — проктологу.
удалить полип невозможно
Колоноскопия — процедура, при которой тонкую или красными пищевыми
толстой кишки, поджелудочной железы, желудка и молочной проблем толстой кишки
В некоторых случаях исследования.• продукты с чёрными риск развития рака
специалисту, который занимается лечением
хирургическая операция.кровотечения, используют инструментальные методы
железа;Пейтца — Егерса имеют повышенный
записаться к профильному стенки, может потребоваться полноценная
выявить причину ректального
• препараты висмута и
от злокачественных клеток. Пациенты с синдромом
терапевта или сразу
Анальные трещины
проросли вглубь кишечной органы ЖКТ и цвет:
гене STK11, ответственном за избавление врачу. Можно начать с
с помощью эндоскопа. Если полипов много, они большие или Чтобы детально осмотреть
стул в тёмный • Синдром Пейтца — Егерса — вызван мутациями в
с пищеварением — стоит обратиться к
во время колоноскопии 1 100 ₽Вещества, которые могут окрасить развития колоректального рака:
животе или проблем — хирургическое удаление. При небольших образованиях, как правило, используют малоинвазивные процедуры, например удаляют полипы
Кал 0 ₽она.
Наследственные факторы риска вроде боли в
полипов толстой кишки 1 день
спутать с кровью, но это не
от родителей детям.
присоединяются другие симптомы Единственный способ лечения
Полипы толстой кишки
1 100 ₽добавок. Такие изменения можно и могут передаваться
появляется регулярно и анальных трещинах110 бонусовпродуктов, лекарств или пищевых случаях мутации наследственные Если же кровь
кровотечения. Так, при геморрое или Кал 1 деньчёрный из-за употребления определённых случайно, но в некоторых
слизистая оболочка.зависеть от причины
1 000 ₽красный или даже Часть мутаций возникает натуживании, из-за которого травмируется Тактика лечения будет
Кал 0 ₽может измениться на питание, курение, злоупотребление алкоголем, хронические воспалительные заболевания.
бывает при излишнем требуется восстановительный период.
3 дняИногда цвет кала рака, и факторы среды, к которым относится здоровья. Чаще всего так
минут. После исследования не 1 000 ₽врач.развития этого вида
связаны с чем-то опасным для не больше 20 100 бонусов
ректального кровотечения невозможно, этим должен заниматься виноваты генетические мутации, которые повышают риск
по себе редко анестезии и занимает Кал 3 дняСамостоятельно определить причину
В развитии заболевания
после дефекации сами
с применением местной в кале.• язвы прямой кишки.заболеваний.на туалетной бумаге
Обычно ректороманоскопия проводится
на скрытую кровь
сосудов в желудочно-кишечном тракте;
среди других онкологических
Воспалительные заболевания кишечника
Несколько капель крови только врач.кишечника используют анализ • ангиоэктазии — появление аномальных кровеносных по частоте обнаружения воспаление его слизистой.препаратов должен принимать
и онкологических заболеваний • разрыв варикозно-расширенной вены пищевода, желудка или кишечника;Колоректальный рак (рак толстой кишки) занимает третье место заднего прохода и лекарств (добавок с железом, препаратов, разжижающих кровь). Решение об отмене
Для исключения воспалительных
• разрыв пищевода;
за медицинской помощью.
пользуются туалетной бумагой, могут получить травмы от приёма некоторых 220 ₽
• язва пищевода;крови, следует немедленно обратиться
Люди, которые слишком усердно Кроме того, может потребоваться отказаться Кал 0 ₽
Возможные причины желудочно-кишечного кровотечения:появилось большое количество
3. Не злоупотреблять гигиенойнакануне исследования.
1 денькрови в кале.
Дивертикулит
Если в кале животом.сделать водную клизму
220 ₽привести к появлению ярко-алого цвета.и глубоко дышать до обследования и Кал 1 день
кишке также могут ощущает резкую сильную процессе. Достаточно не торопиться пищу за день 1 320 ₽установлены. Считается, что он развивается
Дивертикулит — это состояние, при котором в слабость, бледность кожив животе (не всегда)Язвенный колит
Колоректальный рак
язвенный колит. При них в при ВЗК обычно • низкая физическая активность.или рак толстой
• хронические заболевания ЖКТ: язвенный колит, болезнь Крона;полипов:старше 50 летбольшинстве случаев «перерастают» в колоректальный рак, поэтому их рекомендуют красноватым из-за примеси крови);
туалетной бумаге (кровь в стуле характерными симптомами.воспаления на фоне слизистой оболочке, выстилающей кишку.• регулярный подъём тяжестей.
• сильное натуживание при в прямой кишке.
в заднем проходе,Кровотечение из анальной • анальный секс;сидячей позе, особенно на унитазе;в прямой кишке.• шишка в области на нижнем белье
вены в нижней кровотечений могут быть дефекации в виде ректального кровотечения, которые не опасны и акции 🥰Наши подписчики экономятмаленькими каплями. Её следы можно медицинская помощь.крови. Из-за такой кровопотери
кале — признак ректального кровотечения 3 днялабораторном обследовании — это называют скрытым
дефекации).
быть обильным или придаёт ей красный
произошло выше — кровь может быть
того, в каком отделе в стулестуле Лечение при
неопасных Когда и Разновидности крови в
разных лабораториях для
результатов ваших анализов и правильного назначения самолечения. В случае боли
Gastroenterology, 3rd ed., Gut, 67: 1380–1399.
• Клинические рекомендации «Хронический панкреатит». Разраб.: Российское общество хирургов, Российская Гастроэнтерологическая Ассоциация, Ассоциация хирургов-гепатологов, Ассоциация «Эндоскопическое общество «РЭндО»». – 2020.задерживают выведение из
• про- и пребиотики помогают основой терапии бактериальной продолжительность диареи на • регидратация через внутривенные раствора оральных регидратационных помощь.жидкости в организме.• выделение обильного водянистого
и более дня,
помощь.В большинстве случаев больным необходимо восполнять
выводят из организма. Это позволит ненадолго развития осложнений, до осмотра врача • компьютерная томография;• общий анализ кала;при холере. В этом случае или камней, сдавливающих желчный проток. Это состояние также
о кровотечении из • Понос с кровью
инфекционных болезнях. Цвет кала объясняется быстро и не каловых масс можно Характер стула определяется доминирует в клинической
Инфекционные заболевания
и верификацию заболевания.при диарееобследование и установит К каким врачам
лицензии Shutterstock.желудочно-кишечного тракта (желудка, тонкой и толстой колита, болезни Крона;
характерен для сальмонеллеза, кишечного иерсиниоза, кампилобактериоза;• синдром острого энтерита
в симптомокомплекс следующих
• радиационное воздействие;
• механическая желтуха любой
• дисбактериоз кишечника;
железы, хронический панкреатит;
лицензии Shutterstock.
инвазивным инфекциям, вызывающим воспалительную реакцию. При тяжелом воспалении
от человека человеку Обычно диарея является
Диарея может быть
(жидкий или кашицеобразный
более 1 л/сут.);
страны и климатические недель, а ее причиной По клиническому течению:считается диареей. Неоформленный жидкий стул день с выделением
Желудочно-кишечное кровотечение
ОпределениеПри дивертикулите человек до конца не с примесью крови
Язвенный колит Выраженная
Язвенный колит Боль
Болезнь Крона
болезнь Крона и
(ВЗК). Кровь в стуле • избыточный вес;
родственников были полипы
Как отличить опасные изменения стула от неопасных
50 лет);Факторы риска появления появляются у мужчин
кишки в том, что они в (он может стать нижнем белье или беспокоят пациента, но иногда сопровождаются теории, это следствие хронического — небольшие наросты, которые появляются на • беременность и роды,запор,
причинам, что и геморрой, — из-за высокого давления • боль или зуд при анальных трещинах, как правило, ярко-алого цвета.
• беременность и роды;• долгое нахождение в
из-за высокого давления в заднем проходе,ярко-красного цвета. Она может отпечатываться Геморрой — это состояние, при котором увеличиваются
Однако причины ректальных
постоянно, а появляется после Наиболее распространённые причины не пропустить скидки
Когда и к какому врачу обращаться, если в стуле кровь
дефекации.выделяется практически незаметно кровотечении требуется экстренная однократно выделяется много появление крови в 1 000 ₽в кале при
туалетной бумаге после
Само кровотечение может
состав крови и
кишки) обычно ярко-алая, а если кровотечение чёрный. Он зависит от
при появлении крови появления крови в изменения стула от
единицы измерения.
же лаборатории, так как в Для корректной оценки лечащий врач. Для постановки диагноза для самодиагностики и diarrhea in adults: British Society of
Источники:инфекционного происхождения, так как они диареи;
Диагностика причин появления крови в стуле
• антимикробные средства являются • добавки цинка уменьшают позволяет восполнить водно-электролитный баланс;• регидратация с помощью
Лабораторные методы диагностики
вызвать скорую медицинскую невозможность восполнить запас 38,5°C,• диарея продолжается 3 не требуется медицинская на пару, отвариваются или запекаются, хорошо протираются. Исключается употребление жареных, копченых, жирных, соленых продуктов, грубой клетчатки.типе острой диареи кишечник токсины, нейтрализуют их и
и предотвратить риск
Инструментальная диагностика:
• общий анализ мочи;
• Понос водой встречается
в организме новообразований
алого цвета свидетельствует
позывами к рвоте, болью в животе.
вирусных и бактериальных
(каловые массы продвигаются
цвета и консистенции
и артериального давления), выполняют проктологический осмотр.
системного заболевания или
другого этиологического фактора Диагностика и обследования или гастроэнтерологу. Врач назначит необходимое и шоком.Изображение используется согласно поражением нескольких отделов начале развития язвенного • синдром острого роколита для сальмонеллеза, бактериальных пищевых отравлений, кишечного иерсиниоза (псевдотуберкулеза);Диарея часто входит
• сахарный диабет;
короткой тонкой кишки;
• синдром раздраженного кишечника;
• недостаток ферментов поджелудочной
Изображение используется согласно
большей степени свойственна
загрязненные пищевые продукты, питьевую воду или
острой пищей.
Возможные причины диареи
• гипер- и гипокинетическая диарея
• секреторная диарея (обильный водянистый стул
лиц, путешествующих в другие
• хроническая диарея — длится более 4
Разновидности диареи
оформленный стул не
более раз в
лечения.
с примесью крови
в рационе.
Точные причины дивертикулита
Язвенный колит Диарея
причины
животе
Распространённые симптомы ВЗКК ВЗК относят воспалительных заболеваний кишечника • чрезмерное употребление алкоголя;увеличивается, если у близких
у мужчин старше
их развития.
и чаще всего
Опасность полипов толстой
• изменение цвета кала
• капли крови на
обычно никак не
некоторых генах. Согласно наиболее распространённой
Полипы толстой кишки
сидячей позе,
• хроническая диарея или
по тем же
Инструментальные методы обследования
трещины:оболочки, выстилающей задний проход. Кровь в стуле • лишний вес;дефекации;геморроя неизвестна. Предполагают, что он возникает
• зуд или боль стуле при геморрое или дивертикулита.в унитазе.кровь не вытекает тракте есть кровотечение.Оставьте имейл, чтобытуалетной бумаге после
месяцев до года, при этом кровь При остром ректальном
При остром кровотечении В некоторых случаях 100 бонусовбумаге нет крови, но она определяется или отпечатываются на цвет.железо, которое входит в отделов ЖКТ (толстой или прямой цвет: красный, вишнёвый и даже кровотечений Что делать кровь Диагностика причин
Как отличить опасные методы исследования и одной и той врачу.должен назначать только
раздела нельзя использовать investigation of chronic • витамины и минералы.• препараты, уменьшающие кишечную перистальтику, применяют, если диарея не установления точной причины на 30%;шокового состояния;домашних условиях и диареи:боль, необходимо сразу же • сильное обезвоживание или • температура тела выше врачу необходимо:для ее лечения диета — все блюда готовятся к врачу. Также при любом в желудок и
Чтобы облегчить состояние на этеробиоз.Лабораторные методы обследования:покровов.возникает при наличии черный цвет. Кал с кровью лейкоцитов. Может сопровождаться частыми
цвета регистрируется при усиления кишечной перистальтики кишка). В зависимости от обследованием (измерением веса, температуры, частоты сердечных сокращений становится первым проявлением ее причины, выявление воспалительного или консультации инфекциониста.обратиться к врачу-терапевту, врачу общей практики быстрым развитием обезвоживания, тахикардией, падением артериального давления роколита.интоксикации и преимущественным
может свидетельствовать о развивается при дизентерии, коли-инфекции, амебиазе (амебной дизентерии);и рита характерны • неврогенные расстройства.(гипертиреоз, тиреотоксикоз);слепой петли либо толстой кишки;патологические состояния:
и, как следствие, кровавая диарея.симптомы интоксикации: жар, озноб, ломота в теле, общее недомогание, отсутствие аппетита, тошнота, рвота. Высокая лихорадка в вызван различными бактериями, вирусами и паразитами. Инфекция распространяется через продуктов, алкоголем, большим количеством кофе, слишком жирной или со слизью и/или кровью).(стеаторея));
По патогенезу:Отдельно выделяют «диарею путешественников» – клинический синдром, который развивается у
инфекционными заболеваниями кишечника;вскармливании, также является нормой.мл. При этом частый
стул три или возникает, диагностика и способы нижней левой части. Кроме того, может начаться диарея и дефицита клетчатки небольшие выпуклости (дивертикулы), которые воспаляются.или запор
веса без видимой и боль в кале появляется кровь.цвета.— характерный симптом обострения
• курение;• семейный анамнез (вероятность развития полипов (полипы чаще встречаются у любого человека, но есть факторы, которые увеличивают риск Как правило, полипы растут медленно проходе.
Лечение при появлении крови в стуле
кишки, как правило, тёмно-красного цвета);толстой кишки:Полипы толстой кишки формируются из-за мутаций в
быть следствием туберкулёза, ВИЧ и сифилиса.• долгое нахождение в анальных трещин:Как правило, анальные трещины появляются Распространённые симптомы анальной Анальная трещина — это разрыв слизистой запор;• сильное натуживание при
Точная причина появления Распространённые симптомы геморроя:Обычно кровь в может появиться из-за колоректального рака, воспалительных заболеваний кишечника туалетной бумаге или трещины. Как правило, при таких патологиях кале означает, что где-то в пищеварительном
30%.белье или на повторяться от нескольких слабость, учащённое сердцебиение, головокружение.острым и хроническим.1 000 ₽Кал 3 дняи на туалетной быть совсем незаметны
приобретает устрашающий чёрный прохождения пищеварительного тракта Так, кровь из нижних может иметь разный стуле Профилактика анальных обращаться, если в стуле крови в стуле могут применяться разные делать исследования в к Вашему лечащему
заболевания диагностические исследования Информацию из данного • Arasaradnam R.P., Brown S., Forbes A., et al. Guidelines for the их токсинов, ухудшая состояние больного;кишечника;
их применять до уменьшению объема стула острого обезвоживания или безопасно приготовлена в Основные методы лечения наблюдается вздутие живота, рвота и сильная сутки,кровь,
ситуациях обратиться к течение 1–2 дней и организме. Дополнительно рекомендуется специальная не исключает визит сорбентов, которые связывают поступившие диарее
яйца гельминтов и быстрого обезвоживания.и желтушностью кожных • Белый жидкий стул
Профилактика анальных кровотечений
отделы пищеварительной системы, кал окрашивается в возбудителей и скоплением
• Жидкий кал зеленого • Желтый понос – возникает в результате (тонкая или толстая
Наряду с физикальным
редко, только когда диарея диареи предусматривает определение
правильного диагноза требуются При диарее следует
диарея у ребенка, поскольку чревата очень синдромов энтероколита и вирусной этиологии (ротавирус, норовирус, аденовирус, коронавирус) протекают с симптомами
Как правильно опорожнять кишечник
значительной примесью крови
• синдром острого колита • синдромы острого гастрита препаратов (слабительных, антибиотиков, антацидов и др.);• заболевания щитовидной железы кишечника с формированием • ишемия тонкой и различные заболевания и
эрозии и язвы гигиены. У больного наблюдаются желудочно-кишечного тракта, который может быть несовместимых между собой • эксудативная диарея (жидкий необильный стул остатков полупереваренной пищи
дней.желудочно-кишечного тракта.недель, вызвана бактериальными, паразитарными или вирусными детей, находящихся на грудном
объемом более 200
неоформленный или жидкий Диарея: причины появления, при каких заболеваниях боль в животе, обычно в его на фоне ожирения, малоподвижного образа жизни стенке кишечника образуются
Болезнь Крона Диарея
Болезнь Крона Снижение Болезнь Крона Спазмы кишечнике возникают язвы, которые могут кровоточить. Из-за этого в красного или алого
Что делать при появлении крови в стуле
Кровь в стуле кишки);• диабет 2-го типа;• возраст и пол Полипы могут появиться удалять хирургически.• боль в заднем при полипах толстой Распространённые симптомы полипов
заболеваний ЖКТ.Полипы в кишке Кроме того, анальные трещины могут дефекации,Возможные причины появления • боль при дефекации.трещины• регулярный подъём тяжестей.• хроническая диарея или Возможные причины геморроя:ануса.или туалетной бумаге.
части прямой кишки: внутри или снаружи.и более серьёзными. Так, кровь в кале ярко-красных капель на для здоровья, — геморрой и анальные Появление крови в на анализах до
Частые вопросы
заметить на нижнем Хроническое кровотечение может
человек может ощущать (из заднего прохода), которое может быть Кал 0 ₽кровотечением.Иногда в стуле слегка мажущим (кровавые следы могут цвет, окисляется и кровь тёмной или чёрной. Дело в том, что по мере желудочно-кишечного тракта (ЖКТ) произошло кровотечение.
Кровь в стуле появлении крови в
к какому врачу стуле Причины появления выполнения одноименных анализов в динамике предпочтительно лечения следует обращаться или иного обострения ВАЖНО!
• Клинические рекомендации «Синдром раздраженного кишечника». Разраб.: Российская Гастроэнтерологическая Ассоциация, Ассоциация колопрактологов России. – 2021.организма бактерий и восстановить нормальную микрофлору
диареи, однако не следует 25% и приводят к капельницы в случае солей (смесь чистой воды, соли и сахара), которая может быть Лечение диареиЕсли помимо диареи стула чаще 12-15 раз в • в стуле присутствует Однако в некоторых
диарея проходит в дефицит жидкости в нормализовать состояние. Но употребление сорбентов
пациенту рекомендуется прием Что делать при • анализ кала на испражнения очень частые, существует большой риск сопровождается потемнением мочи прямой кишки.возникает при желудочно-кишечных кровотечениях. Если поражены верхние активным ростом количества сформированы полностью), может сопровождаться резью, тяжестью в животе.
предположить причину диареи:локализацией поражения кишечника картине.
Диагностические трудности возникают Алгоритм диагностики острой причину болезни. Часто для постановки обращаться при диарееОсобую опасность представляет кишки) и с развитием • острые инфекционные заболевания • обильная диарея со типичен для холеры, вирусной диарей, коли-инфекции, вызванной кишечными палочками, кишечного иерсиниоза;
синдромов:• прием некоторых лекарственных природы;
• резекция желудка или • новообразования поджелудочной железы, надпочечников или кишечника;Помимо этого, диарею могут вызвать в кишечнике развиваются в результате несоблюдения симптомом инфекционного поражения спровоцирована пищевой токсикоинфекцией, приемом несвежих или
необильный стул);
• осмолярная диарея (обильный стул (полифекалия) с большим количеством
зоны. Она продолжается, как правило, не более 7
являются патологические состояния
