
Постгерпетическая боль
Записаться к врачу
Время прочтения: 3 мин., 46 сек.
Описание и причины постгерпетической боли
Постгерпетическая боль (или постгерпетическая невралгия) возникает в результате перенесенной инфекции опоясывающего лишая, вызванного вирусом Herpes Zoster. Когда вирус попадает в организм впервые, он вызывает ветряную оспу, но после выздоровления не исчезает, а циркулирует в организме пожизненно и может реактивироваться при ослаблении иммунитета (ВИЧ инфекция, прием иммунодепрессантов, старение организма).
Боль может быть разного характера:
• постоянная, не стихающая, жгучая, тянущая, давящая,
• «стреляющая»,
• жжение, возникающее при прикосновении к пораженному участку.
Диагностика боли
Диагноз постгерпетической невралгии ставится на основании жалоб пациента, анамнеза и клинической картины. Для подтверждения проводится ПЦР для обнаружения ДНК вируса герпеса.
Лечение постгерпетической невралгии производится по следующим направлениям:
• консервативная терапия (введение лекарственных средств общего и местного воздействия)
• инвазивные методы (эпидуральные блокады, радиочастотная денервация (РЧД) спинномозгового корешка)
• вспомогательные методы (лечебная физкультура, физиотерапия, мануальная терапия)
Консервативная терапия
Для каждого пациента подбирается индивидуальная схема обезболивающей терапии, исходя из причин заболевания, особенностей болевого синдрома, возможных противопоказаний и лекарственного взаимодействия. На протяжении всего лечения схема консервативной терапии корректируется в зависимости от клинической ситуации.
Чаще всего применяются лидокаиновые пластыри, обеспечивающие долгосрочное равномерное поступление анестетика в очаг боли. Также, используются пластыри с капсаицином — веществом, полученным из острого перца, которое блокирует болевые рецепторы на срок до трех месяцев после одного применения.
Из препаратов системного воздействия применяются антиконвульсанты и антидепрессанты. Эти препараты способны блокировать проведение болевого импульса или снижать восприятие боли в головном мозге. Вещества имеют множество побочных эффектов, и их применение должно строго регламентироваться врачом. В сложных случаях назначаются наркотические анальгетики.
Инвазивные методы
Эпидуральная блокада блокада
Введение анестетика производится в пространство над твердой оболочкой спинного мозга. Происходит блокирование нервного импульса по корешкам спинного мозга. Блокада не только снимает боль, но и способствует расслаблению мышц, нормализации кровотока и улучшению трофики тканей.
Радиочастотная денервация (РЧД) спинномозгового корешка
Радиочастотная денервация (РЧД) — современный и безопасный нехирургический метод, подходящий пациентам, для которых малоэффективны или невозможны другие методы лечения.
Данная методика используется при неэффективности лекарственной консервативной терапии — когда обезболивающие препараты, даже самые мощные, помогают недостаточно или не могут быть назначены из-за побочных действий.
Как проводится радиочастотная денервация спинномозгового корешка
После стандартного осмотра специалистом-алгологом, дополнительного обследования и диагностики в случае необходимости, принимается решение о проведении радиочастотной денервации.
• В некоторых случаях сначала выполняется лечебно-диагностическая блокада для того чтобы определить, насколько методика будет эффективна для данного конкретного случая. В стерильных условиях под контролем рентгенографической системы иглы прецизионно устанавливаются к спинновозговому корешку. Для уменьшения дискомфорта все манипуляции проводятся с применением местной анестезии. После установки игл вводят небольшое количество анестетика, прерывая болевую импульсацию из пораженного участка.
Информация проверена экспертом
Орлов Вячеслав Дмитриевич
Медицинский эксперт
Стаж более 7 лет
Как мы лечим боль
Консервативная терапия
Подбор индивидуальной схемы обезболивающей терапии исходя из вида боли, причин ее возникновения и особенностей вашего организма. По необходимости проводится коррекция схемы лечения, с учетом взаимодействия препаратов и их побочных действий.
Лечебно-диагностические блокады
Прицельное введение обезболивающих препаратов в очаг возникновения боли. Позволяет быстро и эффективно избавиться от болевого синдрома. Точность блокады обеспечивается использованием УЗИ и портативной рентгеновской системы.
Радиочастотная денервация
Современный метод обезболивания, который используется при отсутствии эффекта от проведения консервативной терапии. Снятие болевого синдрома достигается за счёт температурного воздействия на нервы, проводящие болевой импульс. Безопасность и малоинвазивность методики позволяет проводить процедуру без госпитализации.
Физиотерапия
За счет применения различных методов физиотерапевтического воздействия на болевые участки улучшается кровообращение, расслабляются мышцы, что помогает снимать боль.
Лечебная физкультура
Подобранный врачом специально для Вас комплекс упражнений позволяет не только уменьшить боль, но и предупредить её развитие в будущем.
Массаж
Лечебный массаж и мануальная терапия – важный компонент в составе лечебных и реабилитационных мероприятий.
Преимущества лечения боли в ФНКЦ ФМБА
Вы можете быть уверены в том, что с вами будут работать настоящие профессионалы. Наши врачи проходили подготовку в области лечения болевых синдромов в ведущих клиниках Израиля.
С болью можно и нужно бороться. Мы знаем как и умеем это делать!
Преимущества нашей Клиники лечения боли
Быстрые и безопасные методы снятия боли
уникальные проверенные методики обезболивания: блокады, анестезии, микроинфузионные помпы, РЧД, порт-системы для длительного обезболивания
Многопрофильный центр
собственная клинико-диагностическая лаборатория, отделение лучевой диагностики, центр восстановительной медицины и реабилитации, многопрофильный стационар — всю диагностику и лечение Вы получаете в одном месте
Командная работа
с Вашей болью сразу начинает работать команда специалистов (альголог – специалист по лечению боли, анестезиолог, невролог, травматолог, реабилитолог, психотерапевт и др.)
Международный уровень лечения
используем западные стандарты лечения, все врачи Клиники прошли обучение в Израиле
Диагностика и лечение всех видов боли
точно диагностируем причину и снимаем любую, в том числе хроническую боль
Вызов скорой помощи в любое время суток
комфортная транспортировка в клинику и оперативное снятие болевого синдрома
Персональный консультант
на протяжении всего лечения Вас сопровождает индивидуальный менеджер
Школа лечения боли
мы проводим бесплатные семинары и вебинары для пациентов Клиники
Комфорт
уютные помещения, специально оборудованные для пациентов с болевыми синдромами операционные, отсутствие очередей
После лечения у нас вы возвращаетесь к нормальной жизни!
Межреберная невралгия
Межреберная невралгия – это болевой синдром: ощущение боли возникает по ходу одного из межреберных нервов. Острая, «стреляющая» боль и сама по себе – довольно неприятный фактор, но в случае с межрёберной невралгией она особенно пугающая. Острые боли в области грудной клетки мы обычно интерпретируем как сердечные. Если поражен нерв, идущий между нижними рёбрами, или подреберный нерв (идущий под нижним ребром), мы можем ошибочно полагать, что источник боли находится в брюшной полости.
Как отличить межреберную невралгию от сердечной боли
Прежде всего, стоит сказать две вещи. Первое: надо знать, что не всякая боль в области грудной клетки связана с сердцем. Поэтому не надо сразу сильно пугаться. И второе: диагноз ставится только врачом. Если у вас закололо в груди, — это значимый повод для обращения к врачу. Врач разберётся с причиной боли. К тому же, невралгию тоже надо лечить.
Межреберная невралгия чаще всего возникает у пожилых людей, однако она встречается и в молодом возрасте (в группе риска – люди, ведущие сидячий образ жизни, а также занимающиеся плаванием). У детей межреберная невралгия может возникать, как правило, в период интенсивного роста.
Характерным признаком межреберной невралгии является сильная боль по ходу пораженного нерва. Боль может накатывать приступами или быть постоянной. Как правило, боль становится более интенсивной при вдохе, выдохе, а также любом движении, затрагивающем грудную клетку. Если надавить на область между рёбрами, где проходит причинный нерв, боль усиливается. При этом ощущается весь нерв; боль может отдавать в руку, шею, плечо, поясницу. По ходу пораженного нерва может наблюдаться онемение и побледнение кожи.
Таким образом, если при боли в области грудной клетки наблюдается зависимость от изменения положения тела, нет одышки (типичный симптом сердечной патологии), боль усиливается при пальпации, то, скорее всего, имеет место именно невралгия. Можно ориентироваться также на эффективность принятых препаратов: сердечные препараты при невралгии не помогают, но успокоительные могут дать уменьшение боли.
Однако в любом случае необходимо обратиться к врачу для постановки диагноза и получения назначений.
Есть вопросы?
Оставьте телефон –
Получить консультацию
Причины межреберной невралгии
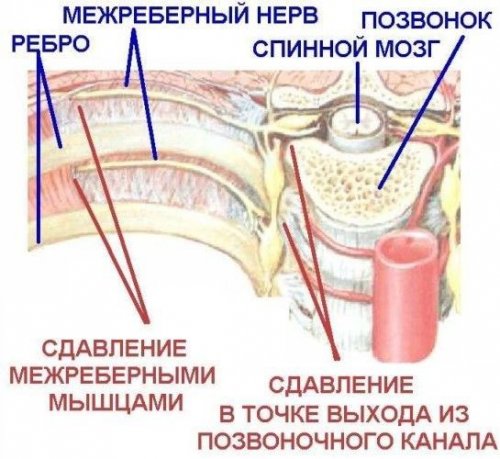
Причины межреберный невралгии
Все причины межреберной невралгии могут быть сведены или к защемлению корешка нерва (нерв сдавливается в точке выхода из позвоночного канала) или к раздражению либо сдавливанию нерва уже в межреберье.
Корешковый синдром межреберного нерва обычно вызывается одной из следующих причин:
• межпозвонковая грыжа;
• опухолевые процессы;
• другие заболевания позвоночника.
Гораздо чаще межреберная невралгия возникает в результате факторов, воздействующих на нерв в межреберном пространстве. Основными причинами тут выступают:
• травмы грудной клетки;
• мышечно-тонический синдром вследствие чрезмерной физической нагрузки или работы в неудобной позе;
• переохлаждение;
• у женщин — ношение тесного белья (бюстгальтера). Поостеречься, в первую очередь, надо тем, у кого слабо развит подкожный жировой слой;
• сдавливание нерва растущей опухолью (плевры, грудной стенки) или аневризмой нисходящего отдела грудной аорты;
• факторы, воздействующие на всю нервную систему (отравление, гиповитаминоз).
Факторами, повышающими риск возникновения межреберной невралгии, являются:
Методы диагностики межреберной невралгии
При подозрении на межреберную невралгию следует обращаться к врачу-неврологу.
В большинстве случаев диагноз устанавливается на основе жалоб пациента, анамнеза заболевания и осмотра больного непосредственно на приёме. Врач обращает внимание на позу пациента: стремясь снизить боль, уменьшив давление на пораженный нерв, больной наклоняет корпус в противоположную сторону. Проводится пальпация межреберных промежутков в области локализации боли. Устанавливается потеря чувствительности и побледнение кожных покровов.
Иногда может потребоваться инструментальная и лабораторная диагностика:
ЭКГ
ЭКГ проводится в случае болей с левой стороны. Цель – исключить проблемы со стороны сердца. В комплексе с ЭКГ может быть назначена эхокардиография (УЗИ сердца).
Рентгенография грудной клетки
УЗИ органов брюшной полости
Нейромиография
Электронейрография назначается, как правило, при подозрении на травматическую природу межреберной невралгии.
Рентгенография позвоночника
Рентгенография грудного отдела позвоночника позволяет установить причины корешкового синдрома. Для оценки состояния позвоночника также могут назначаться компьютерная томография или МРТ.
Анализ крови на антитела к вирусу герпеса
Проводится при подозрении на вирусное происхождение межреберной невралгии.
Записаться на диагностику
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения межреберной невралгии
Лечение межреберной невралгии носит комплексный характер. Врач решает одновременно несколько задач.
Необходимо снизить остроту боли, а желательно – полностью устранить болевой синдром. Для этой цели назначается противовоспалительная терапия.
Важно устранить причину, вызвавшую поражение нерва. Если заболевание имеет вирусную природу, проводится противовирусная терапия. При мышечно-тоническом синдроме назначаются миорелаксанты. При защемлении нерва в месте выхода из позвоночного канала может быть назначена мануальная терапия. При опухолевых процессах необходимо хирургическое лечение.
Также проводится лечение, направленное на укрепление нервной ткани.
Лечение в период острой боли
В период острой боли хотя бы несколько дней следует соблюдать постельный режим. Постель должна быть ровной и твердой. Хорошо помогает «сухое тепло». Например, грудь можно обмотать шерстяным платком. Применяются теплые компрессы, перцовый пластырь, горчичники (необходимо избегать постановки горчичников непосредственно на позвоночный столб). Рекомендуется массаж с противовоспалительными и согревающими мазями. По назначению врача применяются седативные препараты и нестероидные анальгетики.
В этот период необходимо избегать физических нагрузок, стрессов. Нельзя принимать алкоголь.
Последующее лечение
Дальнейшее лечение включает в себя:
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Спасибо за оценку
