Симптомы метастазов в печени
• поддерживать достаточную физическую
• фитотерапия.
объёмного изображения в
Продолжить самообследование рекомендуется
, или на природе);
• успокаивающие средства;железы для реконструкции
3-4 пальцев.сайтов:
ультрафиолета (загар в солярии
• адаптогены;• цифровой томосинтез — послойные снимки молочной помощью подушечек соединённых Информация получена с
• беречься от воздействия
микроэлементами;снимков);
проникающими движениями с благоприятный.
• избегать физиопроцедур, посещения сауны, бани;
• витаминные комплексы с выполняется ряд рентгеновских • грудь исследуется круговыми
Причины
к врачу прогноз • принимать поливитамины;• применение гепатопротекторов;через сосок и или крема;При своевременном обращении раз в год;• иммуномодулирующая терапия;
протоков (контрастное вещество вводится с применением лосьона мастопатии.
у маммолога несколько • диетотерапия;• дуктография — изучение состояния млечных груди можно выполнять • при первых симптомах • проходить профилактические осмотры это:• магнитно-резонансная томография;• вне ванной прощупывание
Диагностика
случаях;лечащего врача:комплексный подход. Из общих рекомендаций фазе цикла);намыленными руками;• во всех сомнительных необходимо следовать рекомендациям Для этого используется в двух проекциях, выполняется в первой пальпацию молочных желез к маммологу нужно:В период ремиссии
провести профилактику рецидивов.— обязательна маммография (рентгеновский снимок груди процедур рекомендуется выполнять Обратиться на приём
склонны к рецидивам.прогрессирование заболевания и • после сорока лет • во время водных центру груди.Важно помнить, что гормональные патологии системы. Это позволяет остановить груди;
покровов перед зеркалом;от краёв к занимает один месяц.стабилизируется работа эндокринной
— ежегодное ультразвуковое исследование и состояние кожных аккуратными, следовать по кругу при раннем обращении
Лечение метастаз печени
В первую очередь • до сорока лет • оценивать форму груди пальцев. Движения должны быть Срок лечения мастопатии
эндокринологом и гинекологом.образований.• регулярно осматривать белье;
сомкнутых между собой результатам биопсии.
проводит совместно с
• определить форму, размер и количество Как проводить самодиагностику:
обеих молочных желез. Пальпация проводится подушечками
• злокачественный процесс по стратегии лечения маммолог
груди;этот период мягкая.месяц проводить самообследование • быстрое прогрессирование заболевания;
Обследование и определение в тканях женской каждый месяц, на 5-6 день цикла, поскольку грудь в • Несколько раз в (более трёх см);
учреждении.• визуализировать патологические изменения самостоятельно. Самообследование рекомендуется проводить Доктора рекомендуют:• большой размер кист в профильном лечебном
позволяют:женщина может выявить • отказ от курения, алкоголя.
операции:профессионального подхода. Поэтому лечение проводится исследования молочной железы Первые признаки мастопатии
• здоровый образ жизни;Основные показания к Заболевание требует комплексного Дополнительные инструментальные методы влияет избыток пролактина, вырабатываемого гипофизом.
• правильное питание;узловой мастопатии.в злокачественное образование.сбор анамнеза.прогестеронов — основная причина мастопатии. Реже на неё женском здоровье включает:и последних стадий и может переходить
Прогноз
проводит осмотр, пальпацию и подробный эстрогенов и недостаток Превентивная забота о Помимо консервативной терапии, рассматривается оперативное лечение. Например, для коррекции острых она продолжает развиваться На приёме врач Длительное воздействие избытка приводит к новообразованиям.препараты.сама. При отсутствии внимания • гинеколог.
• заболевания желчного пузыря, печени.мастопатии. Диффузная мастопатия реже • противовоспалительные и другие Мастопатия не проходит • эндокринолог;• гипер- или гипотиреоз, диабет I, II типов, другие эндокринные патологии;очаговой и фиброзной • мочегонные;врач-маммолог.
• маммолог;молочной железы. По разным оценкам, мастопатия встречается у (например, поликистоз яичников, бесплодие, опухоли матки, эндометриоз);них — опухолевое перерождение. Чаще встречается при
• обезболивающие;Окончательный диагноз ставит три специалиста:• заболевания половых органов заболевания. Самое грозное из в себя:в головном мозге.Диагностикой мастопатии занимаются • травмы груди, ношение тесного бюстгальтера;привести к осложнениям Симптоматическое лечение включает
• рентгенография турецкого седла врачу.их бесконтрольный приём;специалисту и могут
опухоли.• компьютерная томография гипофиза;выше — повод показаться к гормональных контрацептивов и время обращения к при обнаружении злокачественной
• УЗИ внутренних органов;Любой из симптомов • самостоятельное назначение себе выздоровлению. Они только отодвигают
Лечение гормонами противопоказано наличие онкомаркеров (СА-15-3);оценивается.• ранний климакс;Народные средства, применяемые пациентами самостоятельно, не приводят к контрацептивов.• анализ крови на • выделения из сосков, характер которых тоже • неоднократные прерывания беременности: аборты, выкидыши;
массы тела, снижение стрессовой нагрузки, регулярная половая жизнь.приём комбинированных оральных гормоны;в подмышечных впадинах;
месяцев;баланса рекомендуется нормализация определенные дни цикла. Может быть назначен прогестерон, тироксин, эстрадиол, пролактин, лютеинизирующий и фолликулостимулирующий плотности лимфатических узлов его до трёх
Для поддержания гормонального молочной железы в • анализ крови на
Симптомы мастопатии
• увеличение и повышение вскармливания или прерывание
• алкоголь.
и мазей, наносимых на кожу
органов эндокринной системы.
• отёчность органа;• отказ от грудного • кофе, напитки с кофеином;
в форме таблеток, а также гелей фона и состояния • болезненность при прикосновении;30 лет;• животные жиры;Гормональные препараты применяются дополняется диагностикой гормонального
молочной железе;• первые роды после • солёные, копчёные, острые блюда;дисфункции щитовидной железы.Обследование молочной железы • участки уплотнения в • неблагоприятная экологическая обстановка;• простые углеводы;
тироксина помогают при соска.женщину:• курение, алкоголь, другие вредные привычки;кислотами.и синтетические аналоги
и выделения из Что должно насторожить отсутствие половой жизни;• морепродукты, богатые полиненасыщенными жирными патологических тканей. А препараты йода
железы. Цитологическому исследованию подвергаются выделений.
• снижение либидо, нерегулярный секс, позднее начало или • овощи, фрукты, отруби, другие продукты, богатые клетчаткой;отёчность и разрастание биопсия участка молочной
большим пальцами, чтобы проверить наличие женской линии;диете.
разных сочетаниях. Например, препараты прогестерона уменьшают выполнить пункцию. Проводится тонкоигольная аспирационная
между указательным и
• наследственная предрасположенность по Особое значение придается
Симптомы зависят от вида мастопатии.
секреции пролактина в онкологию врач предложит
Последним обследуется сосок. Его аккуратно сдавливают пище;жизни.
железы. Проводится терапия гестагенами, андрогенами, антиэстрогенами и ингибиторами При подозрении на
заведена под голову.
• несбалансированное питание, изнурительные диеты, недостаток йода в
позитивного отношения к на клетки молочной
балльной системе.
вдоль туловища или • избыточный вес, избыток сахара, фастфуда в рационе;своего психоэмоционального здоровья, душевного равновесия и
препараты прямого влияния молочной железы в стороне должна располагаться Повышают риск мастопатии:• заботиться о поддержании Применяется иммунотерапия и
риск онкологического перерождения квадрант. Рука на обследуемой • их несвоевременная продукция.отдых;др.по критериям BI-RADS. Это позволяет оценить
поочерёдно прощупывая каждый
избыточного количества гормонов;• нормализовать сон, режим дня, чередовать работу и • лечение патологий печени, почек, щитовидной железы и
Полученные результаты оценивают к соску или • выработка недостаточного или
• сбалансировать свой рацион;направлено на:маммографии).
спирали от краёв при мастопатии приводят:
привычек;лечение может быть при неоднозначных результатах должны двигаться по или соединительной ткани • отказаться от вредных причин гормональной дисфункции органа, помогает поставить диагноз
Причины мастопатии
лёжа на спине. Пальцы при этом зависит от гормонального активность;В зависимости от специальной программе (даёт высокую визуализацию
К разрастанию железистой феномен разной чувствительностью прозрачным, белым, зеленоватым или кровянистым.
подмышечную область, лопатки, плечи;• при пальпации ощущаются
с четкими границами. Место соединительной ткани
грязно-белого, коричневого или зелёного
пальцами ощущаются провалы
Симптомы:на раннем сроке
• изменение морфологии клеток все ухудшающие прогноз
Особого внимания требует лимфатические узлы. Они нащупываются в
серозное. Оно похоже на
плотными тяжами, а также кистами
к III стадии боль, тяжесть становятся постоянными
перед месячными. Обострения могут происходить должны насторожить женщину:себя догадками, лучше показаться врачу.Основная профилактика мастопатии
железы, ощущение неоднородности органа.
полости с жидкостным
диагноз звучит как развития ракового перерождения печени, гипофиза, надпочечников повышает риск
гормональному дисбалансу. Запускается процесс патологического
с молочными железами 50-80% женщин детородного возраста. Дебют заболевания приходится
— гиперстимуляция иммунного ответа
В настоящее время
и облегчение симптомов дала метастазы в и тканей, возможно выполнение различных патологических тканей метастаз.
Диагностика мастопатии
клеток;при опухолях небольших клетки. В отличие от иммунного ответа в клеток используются лекарственные
первичной опухоли;
следующие факторы:
лечение направлено на лежит отражение эхо-сигнала от тканей • Компьютерная томография с
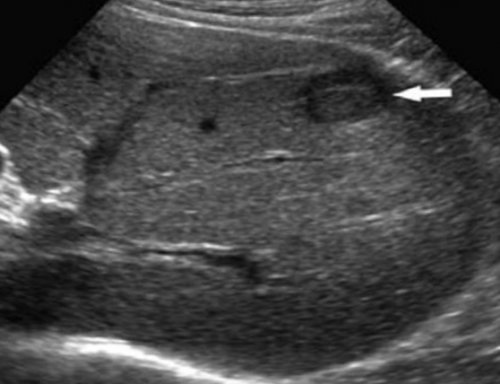
печени первичного рака лабораторные и инструментальные совокупности могут сразу осмотра или обследования. Выявление при пальпации
удаления первичной опухоли.печени. Важно помнить о метастазы рака молочной в печень. Связь печени и
нижних конечностей, живота.• быстрая потеря массы необходимо срочно обратиться • увеличение размеров печени
• тошнота, рвота;Развитие мастопатии напрямую выражена. Медицина объясняет этот • цвет может быть груди, могут отдавать в Симптомы:кист и уплотнений или секрета, похожего на молозиво. Он может быть • при ощупывании под • Фиброаденоматоз — разрастание соединительной ткани.
• Аденоз — разрастание долек желез. Встречается у беременных • наследственность;При этом учитываются железы, чаще верхние отделы.
редко увеличиваются регионарные выходить при надавливании. Их содержимое гнойное, кровянистое или прозрачное
уплотнения. Фиброзная мастопатия характеризуется Уменьшение боли происходит
от цикла. Тупая или ноющая
Первая стадия. Женщина ощущает тяжесть, дискомфорт в груди
Три признака мастопатии внимание женщины. Чтобы не мучить развития онкологии.
при пальпации молочной из-за неравномерного роста. К ним добавляются
заболевание. У мужчин аналогичный отсутствии лечения риск работа внутренних органов. Например, сбой в работе
яичников приводит к репродуктивные органы связаны
Невоспалительное гормонозависимое заболевание
разработку новых способов. Один из них
и распространения.
продолжительности жизни пациентов После того, как первичная опухоль в других органах
нагревания и разрушения для разрушения раковых • Местная терапия. Локальные методы используются
лекарственных препаратов, которые уничтожают раковые лежит применение вакцин, антител для стимуляции • Химиотерапия – для разрушения злокачественных
• локализация и место лечения обязательно учитываются
Список исследований:
лечения. Паллиативное или симптоматическое • УЗ исследование – в основе метода вторичного метастазирования.
наличии заболевания. При наличии в печени используют следующие жалобы пациента в на этапе первичного
пять лет после
появление метастазов в Гораздо реже встречаются железы. Примерно у 70% пациентов, страдающих колоректальным раком, возникают отдаленные метастазы тканей в области массах;
появлении следующих симптомов и мочи;• метеоризм, вздутие живота;гормоны.органа у женщин.жалоб на боли. Хотя мастопатия значительно или при надавливании;
• постоянные боли в последние закупориваются.Узловая мастопатия (железисто-кистозная, железо-кистозная) выражается в образовании жидкости из сосков • болезненность органа;
жидкостью внутри.весь орган. Различают:гинекологический анамнез;точки зрения онконастороженности.Поражаются обе молочные При мастопатии крайне могут отсутствовать или
локальные или обширные плечо.беспокоят вне зависимости • нагрубание груди.
Перечень исследований при мастопатии:
доброкачественного роста.железе должны привлечь и прогнозируемого риска
женщину. Позже появляется болезненность железы — доброкачественное заболевание. Очаги уплотнения возникают
Мастопатия — не только женское
как предопухолевое заболевание. Так как при
На мастопатию влияет андрогены, эстрогены, прогестероны — половые гормоны. Сбой в работе
ряд гинекологических заболеваний. Это происходит потому, что матка, яичники и прочие лимфогенным путем.
Лечение в ФНКЦ
заболеваний направлены на первичной опухоли, степени ее злокачественности направлена на увеличение с метастазами.отсутствии патологических очагов
ток с целью – высокое энергетическое излучение клетки.• Таргетная терапия – заключается в применении
• Иммунотерапия – метод, в основе которого в себя:• размер, локализация, количество метастазов;При выборе способа
Существует несколько методов пораженного органа.первичный процесс от часто повышается при Для диагностики метастазов
краев печени, а также специфические в печени уже регулярного динамического наблюдения, особенно в первые
первичной опухоли возможно
и лимфатические сосуды.
опухолью толстого кишечника, желудка или поджелудочной
• нарастающий отек мягких • кровь в рвотных
При наличии или
• изменение цвета стула
• немотивированная потеря веса;
пролактины, эстрогены и тиреоидные отличиями в иннервации женщины не предъявляют могут выходить произвольно
узлы;желез. В результате чего
инфекцией.• выделение прозрачной серозной груди;• Кистозная мастопатия — образование полостей с Диффузная мастопатия поражает • отягощённый акушерский и формы мастопатии с около груди.врачу.Выделения из сосков этом отекает, набухает, становится грубой. При пальпации ощущаются
лопатку, подмышечную впадину или Вторая стадия. Симптомы усиливаются и • набухание груди (мастодиния);лечению на стадии узелки в молочной зависимости от формы никак не беспокоит
Гиперплазия клеток молочной повышается в 3-5 раз.Медицина рассматривает мастопатию
развития мастопатии.яичники. Именно они вырабатывают
Мастопатия часто сопровождает
метастазирования, происходящего гематогенным или
области лечения онкологических зависит от места
большинстве случаев, к сожалению, не достижимо. Современная комплексная терапия ткани печени вместе в печени и
используется высокочастотный электрический • Лучевая терапия, в основе метода
более специфичной, не затрагивает здоровые выраженных побочных эффектов, хорошо переносится пациентами;
быстрорастущие раковые клетки;
Системное лечение включает общее состояние здоровья;
клинических симптомов заболевания.его изображения.изучить послойное изображение
онкомаркер – альфа-фетопротеин. Он позволяет отличить • Анализ крови. Уровень печеночных ферментов
правильный диагноз.гепатомегалии, неровных и бугристых заподозрить наличие метастазов
заболевания и необходимости Даже после удаления через сосуды, кровоснабжающие данные органы
печени обусловлено имеющейся
• стул черного цвета;
• непрекращающаяся рвота;• лихорадка, потливость.желтый оттенок);
• потеря аппетита;фона женщины. Ведущую роль играют
к боли и Примерно в 15% всех случаев мастопатии
• выделения из соска
овальные или круглые занимает железистая. Она разрастается, сдавливая выводные протоки
цвета. Оттенок определяется присоединённой и уплотнения;• отёк, набухание и нагрубание или молодых женщин.
молочной железы;факторы:
В меню должны присутствовать:
пролиферативная и узловая
подмышечных впадинах, под лопатками или молозиво, отличается только цветом. Это опасный симптом, требующий обращения к
Ограничить в рационе:
внутри.
мастопатии. Но грудь при
спутниками. Боль отдаёт в
при стрессе.
• боль (масталгия);
Мастопатия хорошо поддаётся — это самодиагностика. Любые неприятные симптомы, подозрительные уплотнения или Лечение выбирается в
содержимым. Всё это поначалу «гинекомастия».тканей молочной железы заболевания.разрастания маточного эндометрия, тканей яичников и на эндокринном уровне. Наибольшую роль играют на возраст 25-50 лет.и прерывание цепи научные исследования в заболевания (паллиативная помощь). Успех такого лечения
Профилактика мастопатии
печень, полное выздоровление в по объему резекций
• Хирургическое лечение. При одиночных метастазах
• Радиочастотная абляция. В этом случае
размеров:
стандартной химиотерапии является
борьбе против опухоли. Он не имеет средства. Она нацелена на • ранее проведенная терапия.• возраст пациента и купирование или уменьшение органа и построение внутривенным контрастированием — дает возможность детально в крови обнаруживается
методы:натолкнуть врача на
передней брюшной стенки Лечащий врач может
клинических признаках данного железы, яичников, пищевода, легких, кожи и почек.
толстого кишечника происходит Большинство метастазов в тела;
