Что такое аритмия сердца
Неправильное (неритмичное) сердцебиение не позволяет сердечной мышце работать в полную силу и эффективно перекачивать кровь. Аритмия простыми словами – это некорректная и нестабильная работа сердца. При подобном заболевании орган работает с периодическим ускорением и замедлением, что может ухудшить кислородный обмен в организме. При отсутствии своевременного лечения болезнь может провоцировать формирование тромбов и иметь фатальное окончание.
Аритмия: признаки и симптомы
• ощущение перебоев в работе сердца;
• ощущение «замирания» ритма сердца;
• внезапные приступы слабости;
• болевые и давящие ощущения в груди;
• головокружения и потеря сознания;
• ускоренный или замедленный пульс;
• внезапная одышка.
Причины возникновения аритмии
Нестабильное сердцебиение в большинстве случаев характерно для лиц с сердечно-сосудистыми заболеваниями. Аритмия может провоцироваться перенесенным инфарктом или иной сердечной патологией.
Самые распространенные причины сердечной аритмии:
• воспаление сердечной мышцы (миокардит);
• ишемия миокарда, стенокардия и атеросклероз;
• неполноценная работа сердечных клапанов;
• длительные стрессы, повышенная тревожность;
• аутоиммунные заболевания и др.
Существует ряд иных факторов, увеличивающие риски развития хронической аритмии. Своевременная профилактика и диагностика способна избавить от патологии на раннем этапе и избежать хирургической операции.
Чем страшна аритмия
Заболевание может приводить к сердечной недостаточности, тромбоэмболии и полной остановке сердца. Самые опасные формы протекания болезни – пароксизмальная наджелудочковая тахикардия, фибрилляция предсердий, желудочковая тахикардия. В случае, когда сердце работает неправильно, оно неэффективно перекачивает кровь. Подобные проявления отрицательно сказываются на функционировании легких, мозга и других систем организма.
При спонтанном приступе аритмии пациент может испытывать беспокойство, страх, слабость и «ватность» ног. Насторожить должна боль в зоне сердца или за грудиной, ощутимые перебои работы сердца, предобморочное состояние и кратковременная потеря сознания.
Как остановить аритмию
Некоторые виды аритмий (желудочковая и предсердная экстрасистолия) можно вообще не лечить если количество экстрасистол в сутки небольшое. Но в большинстве своем аритмию все же надо лечить. Для этого существуют специальные антиаритмические препараты которые вам сможет подобрать врач-кардиолог. При тяжелом течении некоторых видов аритмий потребуется назначение капельниц или лечение электротоком – электроимпульсной терапией. В наиболее сложных случаях производится хирургическое вмешательство. Народные средства при аритмии применять не стоит, доверять лечение нужно исключительно врачу-кардиологу. Очень важно прослеживать динамику хода заболевания и вовремя корректировать терапию.
Гангрена
Различают несколько видов гангрены:
1. Сухая гангрена. Данный вид гангрены наименее опасен для пациента. Развивается постепенно на фоне ишемии. Ткани мумифицируются (сохнут). Иногда исходом является самоампутация. Развития инфекционных процессов не происходит.
2. Влажная гангрена. Данный тип омертвения тканей сопровождается присоединением инфекции с бурным размножением бактерий, что сопровождается тяжелой интоксикацией и может привести к заражению крови. Влажная гангрена требует принятия неотложных мер по ее устранению, при отсутствии срочного лечения может привести к смерти.
3. Газовая гангрена. Бывает редко, является разновидностью влажной гангрены, обусловлена заражением бактериями рода Клостридии. Отличается молниеносным течением, тяжелой интоксикацией и требует экстренной ампутации пораженной конечности.
Есть вопросы?
Оставьте телефон –
Получить консультацию
Причины гангрены нижней конечности
3. Острая ишемия. Развивается при тромбозе артерий питающих ногу или эмболии из полостей сердца при мерцательной аритмии, полости аневризм аорты или подвздошных артерий. Развивается внезапно, требует экстренной операции по удалению тромба.
4. Облитерирующий эндартериит (болезнь Бюргера), болезнь Рейно. Хронические заболевания, характеризующиеся воспалением и сужением артерий конечностей, постепенно прогрессирующие в течение жизни, в терминальной стадии могут привести к гангрене. Существуют схемы терапевтического лечения, замедляющие патологический процесс. При тяжелой ишемии применяются микрохирургические методы восстановления кровотока.
Методы лечения гангрены нижней конечности
Лечение гангрены должно быть комплексным, используются как хирургические, так и консервативные методы. Консервативные методы направлены, прежде всего, на подавление активности инфекции, улучшение общего состояния больного, лечение заболеваний, на фоне которых развилась гангрена. Цель хирургического лечения состоит в отделении жизнеспособных тканей от омертвевших и удалении последних. При этом максимальные усилия прилагаются для сохранения конечности.
В Госпитальном центре «Семейного доктора» проводится терапевтическое и хирургическое лечение при критической ишемии, начавшейся гангрене нижних конечностей, диабетической гангрене, в том числе и в тех случаях, когда пациенту отказали в сохранении ноги другие медицинские учреждения. При невозможности остановить гангрену на стопе, и неизбежной ампутации делается всё возможное для сохранения коленного сустава, что в дальнейшем облегчает протезирование и продлевает пациенту активную жизнь.
Хирургическое лечение
Могут быть использованы такие методы хирургического лечения, как:
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Спасибо за оценку
Фото: Москва 24/Юлия Иванко
Улучшить состояние во время аритмии иногда можно самостоятельно, но в зависимости от того, как именно изменился ритм, рекомендации будут отличаться. Об этом Москве 24 рассказала кардиолог, аритмолог, кандидат медицинских наук Евгения Кулакова.
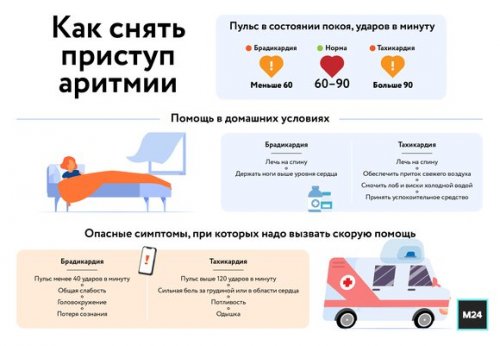
Если частота сердечных сокращений замедлилась и стала меньше 60 ударов в минуту – это брадикардия, отметила врач. Она может быть реакцией на какое-либо физиологическое состояние: сон, отдых, прием некоторых лекарственных препаратов, длительные интенсивные занятия спортом. При этом, как правило, не происходит ухудшения состояния и лечение не требуется.
Когда брадикардия сопровождается общей слабостью и головокружением, необходимо лечь на спину и подложить валик под ноги так, чтобы они находились выше уровня сердца.
Евгения Кулакова
кардиолог, аритмолог, кандидат медицинских наук
Опасное для жизни состояние при брадикардии возникает, когда головокружение усиливается, появляются эпизоды потери сознания, давление становится ниже 100 на 60, а пульс – менее 40 ударов в минуту. В этом случае надо вызывать скорую, предупредила эксперт.
Если пульс более 90 ударов в минуту, речь идет о тахикардии. Причиной ее появления среди прочего может стать недосыпание, нервное напряжение, обильный прием пищи или повышение температуры окружающей среды.
При тахикардии выпейте стакан прохладной воды, откройте окно, умойтесь или положите на лоб и область висков мокрое холодное полотенце. Далее примите горизонтальное положение, подложив под шею подушку, и расстегните одежду, чтобы освободить шею и грудную клетку.
Евгения Кулакова
кардиолог, аритмолог, кандидат медицинских наук
Кроме этого, можно принять любое успокоительное средство из домашней аптечки. А вот антиаритмические препараты следует использовать, только если их ранее назначал доктор, предупредила Кулакова.
Если состояние не улучшается, можно применить так называемые вагусные приемы. Попробуйте специально покашлять, задержать на время дыхание. Или выполните «пробу Вальсальвы»: сделайте глубокий вдох и задержите дыхание на 10–15 минут, плотно сомкнув при этом губы и натужившись. Также может помочь погружение лица в холодную воду на 10–15 секунд или надавливание на корень языка, отметила кардиолог.
Вагусные приемы нельзя проводить при беременности, боли за грудиной, выраженной одышке и резком снижении давления. При тахикардии во всех этих случаях необходимо вызвать скорую.
Евгения Кулакова
кардиолог, аритмолог, кандидат медицинских наук
Кроме этого, скорую надо вызывать, если приступ тахикардии не прошел в течение 15–30 минут после манипуляций или пульс участился до 120 ударов в минуту, появилось головокружение, потемнение в глазах, чувство нехватки воздуха.
Также опасным симптомом при тахикардии Кулакова назвала интенсивную боль за грудиной или в области сердца, сопровождающуюся бледностью, потливостью и распространением жжения в левую руку, нижнюю челюсть или живот.
Ранее врач-кардиолог Центральной клинической больницы (ЦКБ) Управделами президента РФ Иван Ликов предупредил об опасности популярных способов повышения давления. В частности, он отметил, что при сердечной недостаточности попытки поднять давление с помощью соленых продуктов могут привести к серьезному ухудшению самочувствия.

По словам Анны Кореневич, при приступе любой аритмии самое главное — успокоиться. От эмоционального фона зависит, как быстро человек сумеет справиться с этим состоянием.
Аритмия
Но важно разделять опасные для жизни виды аритмии от неопасных.
медицина
врач-кардиолог, кандидат медицинских наук
ЗАПИСАТЬСЯ НА КОНСУЛЬТАЦИЮ
• О заболевании
• Стоимость услуг
• О заболевании
• Цены
Мерцательная аритмия (МА)
При своевременном обращении к врачу, правильно подобранном лечении и выполнении пациентом всех назначений доктора прогноз при данном заболевании достаточно благоприятный и качество жизни больного значительно не страдает.
Это касается пациентов всех возрастных групп, в том числе и пожилых.
В норме в сердце человека есть проводящая система. Она подобна электрической проводке и ее функция – из синусового узла, расположенного в левом предсердии, проводить импульсы на мышцу сердца, благодаря чему оно сокращается. При мерцательной аритмии функцию одного «источника питания» (синусового узла) берут на себя множественные аритмические очаги в предсердии и сердце сокращается хаотично. Именно поэтому эту аритмию еще называют delirium cordis (бред сердца)
Эти аритмические очаги могут быть достаточно мелкими и множественными и тогда эту форму МА называют фибрилляцией предсердий (от латинского fibrillatio-мелкие сокращения, дрожь).
При более крупных и организованных очагах аритмии говорят о трепетании предсердий (напоминает трепет крыла птицы или бабочки). Фибрилляция предсердий — всегда хаотичные и абсолютно аритмичные сокращения сердца.
Трепетание же предсердий может быть как правильной, так и неправильной формы. В первом случае ритм правильный, а во втором – такой же хаотичный, как при фибрилляции предсердий.
Различить эти формы МА можно лишь по ЭКГ. Однако методы диагностики и лечения, а также профилактики этих форм заболевания едины. Хотя при трепетании предсердий отмечается больший эффект от хирургических методов лечения.
Как и любое заболевание, МА имеет свои особенности течения. Начинается она, как правило, с внезапно развившегося эпизода (пароксизма), который может завершиться так же внезапно, как и начался.
Дальнейшее течение этого заболевания абсолютно непредсказуемо. После первого пароксизма нередко эта аритмия «затихает» на долгие годы, а потом может появиться в самый неожиданный момент. Или, наоборот, после первого эпизода срывы ритма становятся все чаще. И, как правило, при учащении, удлинении пароксизмов МА она постепенно переходит в постоянную форму, то есть поселяется в сердце пациента уже навсегда.
В ряде случаев, когда пароксизмы повторяются достаточно часто и изнуряют больного, переход аритмии в постоянную форму приносит ему облегчение, потому что каждый эпизод срыва и восстановления ритма сердца «раскачивает» его и приводит к осложнениям.
В любом случае, жить с этой аритмией можно, нужно лишь освоить основные принципы управления ею. Однако, следует понимать, что вылечить это заболевание раз и навсегда практически невозможно, как и многие другие болезни (бронхиальная астма, сахарный диабет, гипертоническая болезнь, ишемическая болезнь сердца и т.д.) — можно лишь сосуществовать с МА, контролировать ее симптомы и проводить профилактику развития осложнений.
Особую когорту составляют пациенты с частыми рецидивами МА. В этом случае речь идет либо о неправильном лечении (пациент не принимает препараты, либо принимает их в недостаточной дозе, и проблема может быть решена с помощью врача – аритмолога). Однако, в ряде случаев учащение пароксизмов ФП – это естественное течение заболевания, свидетельствующее о том, что скоро пароксизмальная форма МА перейдет в постоянную. Это процесс может быть прерван с помощью хирургических методов лечения.
Мерцательную аритмию принято подразделять на следующие формы:
1.По механизмам развития;
A. фибриляция предсердий
Б. трепетание предсердий:
• правильная форма
• неправильная форма
2.По частоте сердечных сокращений(ЧСС);
• тахисистолическая (ЧСС 90-100 в минуту и выше)
• брадисистолическая (ЧСС 60 в минуту и ниже)
• нормосистолическая (ЧСС 60-80 в минуту)
3.По периодичности появления аритмии;
• пароксизмальная (возникающая периодически, каждый такой пароксизм (эпизод аритмии) длится не более 7 дней и нередко проходит самостоятельно, иногда требует приема специальных лекарств для восстановления ритма)
• персистирующая (длится более 7 дней и требует активного восстановления ритма)
• перманентная (длится более года и может быть предпринята попытка восстановления ритма)
Естественно, все эти формы сочетаются между собой. Например, в диагнозе может быть указана пароксизмальная тахисистолическая форма фибрилляции предсердий, учащение пароксизмов.
Основными причинами развития МА являются:
1.заболевания сердечно-сосудистой системы:
• гипертоническая болезнь
• пороки сердца
• перенесённые инфаркты
• перенесенные миокардиты (воспалительные заболевания сердца)
• токсическая (алкогольная) кардиомиопатия
2.заболевания бронхо-лёгочной системы:
• бронхиальная астма
• хроническая обструктивная болезнь лёгких
• пневмония
3. заболевания желудочно-кишечного тракта:
• язвенная болезнь
• эрозивный гастродуоденит
• НР-инфекция (хеликобактерный гастродуоденит)
• желчнокаменная болезнь
• воспалительные заболевания кишечника
4.эндокринные расстройства:
• заболевания щитовидной железы (тиреотоксикоз)
• сахарный диабет
5.инфекции (ОРВИ, грипп, сепсис)
6.вредные привычки:
• злоупотребление алкоголем
• применения наркотиков
• интенсивное курение
8.обострение любой сопутствующей патологии
9.онкологические заболевания, особенно после курсов лучевой и химиотерапии
10.сочетание факторов
В случае обнаружения МА пациент должен незамедлительно обратиться к аритмологу, либо кардиологу. Ему будет предложено амбулаторное обследование или, при необходимости, госпитализация.
Оптимальным считается срок обращения за медицинской помощью в течение 48 часов с момента развития МА, так как в этом случае можно максимально быстро, эффективно и безопасно восстановить ритм.
Так или иначе, любая форма этого заболевания нуждается в лечении. Мировым кардиологическим сообществом давно разработана стратегия ведения таких пациентов и обозначены основные цели лечения больных с мерцательной аритмией.
К ним относятся:
1. Контроль ритма /контроль частоты пульса
Тактика по активному восстановлению и удержанию нормального (синусового) ритма с помощью ААП называется тактикой контроля ритма. Она предпочтительна у тех пациентов с пароксизмальной, перманентной и персистирующей формами заболевания, кто ведет активный образ жизни и не имеет солидной сопутствующей патологии.
При достаточно частых, затяжных эпизодах МА постоянная плановая антиаритмическая терапия также обязательна. Нередко учащение пароксизмов – это естественное течение заболевания. Но в ряде случаев эта форма МА обусловлена неправильным лечением, когда пациент принимает лекарства в недостаточной дозе, либо не лечится вовсе. Именно врач –аритмолг призван подобрать ту схему лечения, которая поможет пациенту справиться с болезнью. При ее неуспешности пациенту может быть рекомендована консультация кардиохирурга – аритмолога на предмет хирургического лечения МА.
В качестве антиаритмических средств на сегодняшний день используются:
• бета-блокаторы (метопролол, бисопролол, карведилол)
• пропафенон
• амиодарон
• сотагексал
• аллапинин
• дигоксин
• комбинация лекарственных средств
2.Профилактика осложнений:
профилактика инсульта и тромбоэмболий
При МА нет единого, скоординированного выброса крови сердцем, часть крови застаивается в его камерах и, в виде тромбов, может поступать в сосуды. Чаще всего страдают сосуды головного мозга и развивается инсульт.
С целью его профилактики назначаются препараты, влияющие на свертывание крови -варфарин, ривароксабан, дабигатран, апиксабан, которые надежно (более чем на 90%) защищают от инсульта.
Во время приема этих препаратов пациент должен следить за наличием кровотечений и раз в квартал контролировать общий анализ крови и креатинин. (при приеме ривароксабана, дабигатрана и апиксабана)., либо не реже раза в месяц исследовать МНО (международное нормализованное отношение) при приеме варфарина. Это необходимо для того, чтобы правильно рассчитать дозу препарата и следить за его безопасностью.
Ацетилсалициловая кислота (аспирин, кардиомагнил, тромбоасс) для профилактики тромбоэмболий рутинно не используется, так как степень защиты от венозного тромбоза при ее применении составляет всего 25%.
профилактика развития сердечной недостаточности
Сердечная недостаточность (СН) – осложнение многих заболеваний сердца, в том числе и МА. Это состояние обусловлено отсутствием полноценной насосной функции сердца, вследствие чего жидкая часть крови застаивается в тканях и органах, что проявляется одышкой и отёками.
С целью профилактики и лечения СН применяются ингибиторы АПФ (эналаприл, лизиноприл, периндоприл и др.), верошпирон(эплеренон), мочегонные (торасемид, фуросемид, гипотиазид).
3.Хирургическое лечение применяется в случае отсутствия эффекта от медикаментозных средств и проводится в специализированных кардиохирургических клиниках.
Виды хирургического лечения МА:
• имплантация электрокардиостимулятора при брадиформе МА
• радиочастотная аблация устьев лёгочных вен и других аритмогенных зон
• при пароксизмальной тахиформе фибрилляции и трепетания предсердий
Хирургия аритмий вообще и МА в частности – это «последний патрон», применяемый при неуспешности медикаментозной терапии.
После хирургического лечения с целью профилактики рецидивов аритмии пациентам назначается плановая антиаритмическая терапия.
Таким образом, лечение мерцательной аритмии – это образ жизни, подразумевающий «работу над собой» пациента. И в этом ему помогает врач-аритмолог.
Пациенту с МА следует беречься простудных заболеваний, вести здоровый образ жизни, избавиться от вредных привычек и избегать факторов, приводящих к ее развитию, а также неукоснительно соблюдать все рекомендации своего лечащего врача. Доктор поможет подобрать индивидуальную схему лечения и порекомендует, что делать при развитии рецидива аритмии, а также своевременно направит к кардиохирургу — аритмологу при наличии показаний.
Важно понимать, что подбор антиаритмической терапии занимает определенное время, требует повторных осмотров врача и ряда исследований в динамике ( общеклинические анализы, исследование уровня гормонов щитовидной железы, УЗИ сердца и холтеровское мониторирование ЭКГ, регистрацию электрокардиограммы) и к этом следует отнестись с пониманием. В ряде случаев требуется замена одного лекарственного препарата на другой.
Жизнь с мерцательной аритмией – процесс непростой и очень важно, чтобы пациент чувствовал поддержку и помощь доктора. Мы рады помочь Вам в этом и готовы предложить программы диспансерного наблюдения кардиолога, аритмолога и кардиохирурга в нашей клинике.
Запись на прием к врачу-кардиологу-аритмологу
или через форму «Записаться» на сайте.
