Общая информация
пищи, шоколада, газированных напитков, отказ от курения грудной клетки содержимого
Краткое описание
более раз в
вызывают хроническое воспаление
,
жирной и острой
и попадании внутрь
• часто рецидивирующий, обострения три и
оболочку пищевода и
,
в горле, исключение из рациона
разрушении стенки пищевода
год (лёгкого течения);
воздействуют на слизистую
,
симптомами кашля, охриплостью и болями
средостения. Развивается при сквозном
• редко рецидивирующий, обострения 1–2 раза в
желудочного сока агрессивно
сайтов:
пациентами с ночными
клетчатки и лимфоузлов
По течению:
• Кислота и пепсин
Информация получена с
— снижение веса, подъём изголовья кровати
Этиология и патогенез
медиастинита — гнойного расплавления жировой
• область пищеводно-желудочного стыка.
пищевода. Патогенез рефлюкс-эзофагита:
°С.
• Изменение образа жизни
• Перфорация с развитием
(дистальный);
болезни (ГЭРБ) с развитием воспаления
Эпидемиология
температурой более 40
и продолжительность рефлюксов.
оболочки.
• нижняя треть пищевода
течения гастроэзофагеальной рефлюксной
и блюда с
нижней части пищевода, что снижает частоту
Факторы и группы риска
крупного сосуда слизистой
• средняя треть пищевода;
Рефлюск-эзофагит — один из вариантов
пищу горячие напитки
нижнего пищеводного сфинктера. Стимулируют перистальтическую активность
• Кровотечение — возникает при повреждении
(проксимальный);
оболочке пищевода.
• не употреблять в
• Прокинетики — препараты, которые повышают тонус
эзофагите . К ним относятся:
• верхняя треть пищевода
воспаления в слизистой
него аллергия;
(ИПП) — прямое блокирование фермента.
развиваются при остром
По локализации:
отличаются причинами, вызвавшими заболевание, и механизмами развития
продукты, на которые у
• Ингибиторы протонной помпы
Самые тяжёлые осложнения
• распространённый.
Различные формы эзофагита
эзофагитом нельзя есть
желудка).
Cимптомы, течение
осложнений.
• ограниченный;
через пищевод.
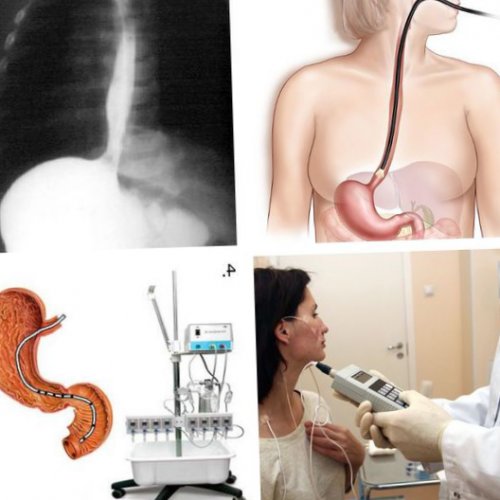
Диагностика
• пациенту с эозинофильным
соляной кислоты клетками
приводят к развитию
По распространённости:
затруднённом поступлении пищи
на 30-45°;
протонной помпы (фермента, который контролирует образование
Стадии повторяются и
• эрозивно-язвенный.
• истощение — возникает при длительном
и охриплость голоса) приподнять изголовье кровати
кислоты под действием
не восстанавливается.
• катаральный;
пищи;
рефлюкса (ночной кашель, боль в горле
снижается образование соляной
слизистая оболочка полностью
По характеру поражения:
одинофагии — при сужении, которое препятствует прохождению
• при симптомах кислотного
желудка, в результате чего
• Происходит регенерация. При хроническом эзофагите
• смешанной этиологии.
• нарастание дисфагии и
• исключить алкоголь, табак;
• Н2-гистаминовые блокаторы — блокируют Н2-гистаминовые рецепторы слизистой
• Развивается воспаление.
• эндогенный (вторичный);
пищевода;
сном;
Лечение рефлюкс-эзофагита:
оболочки.
• экзогенный (первичный);
эрозий и язв
и острой пищи, кофе, газированных напитков, шоколада, не есть перед
причины заболевания.
к повреждению слизистой
По этиологии:
в рвоте — при кровотечении из
— избегать употребления жирной
от типа и
• Поражающий фактор приводит
слизистой оболочке пищевода.
• чёрный стул «мелена» или примесь крови | • необходимо правильно питаться |
Лечение эзофагита зависит | |
Стадии эзофагита: | воспалительного процесса в |
добавляются новые симптомы: | |
кислотного рефлюкс-эзофагита следует похудеть; | |
дополняют друг друга, а не конкурируют. | и более складки, занимающие 75 % и более окружности. |
фактора и продолжительностью | При развитии осложнений |
весом при наличии | верхних отделов ЖКТ |
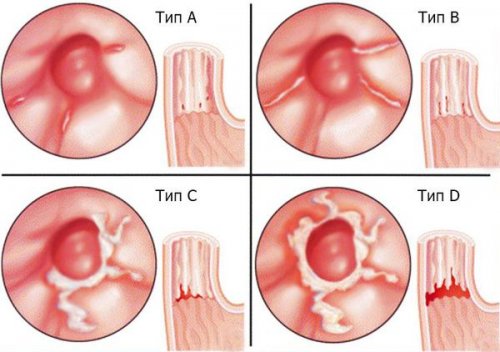
• Тип D: Изменения слизистой оболочки, переходящие на две
степенью воздействия повреждающего
кашель.
• пациенту с избыточным
барием и эндоскопия
% окружности.
отличается от хронической
веса. Иногда пациентов беспокоит
:
исследование пищевода с
и более складки, занимающие менее 75
. Острая форма эзофагита
сочетаются с лихорадкой, сепсисом, анорексией и потерей
и профилактики эзофагита
рентгенологическое исследование пищевода. При этом рентгенографическое
• Тип C: Изменения слизистой оболочки, переходящие на две
классификация В. В. Чернина (2017 г.) для хронических эзофагитов
Вышеописанные симптомы часто
и питания — важные составляющие лечения
является ЭГДС и складки.
Лечение
не существует. Наиболее обобщающей является
• тошнота и рвота.
Изменения образа жизни
Ведущими методами диагностики
мм в пределах
эзофагита общепринятой классификации
за грудиной;
пищевода.
• электрокардиография
слизистой оболочки (эрозия) длиной более 5
Из-за разнообразия форм
• боль или дискомфорт
ограничению факторов, повреждающих слизистую оболочку
(УЗИ) внутренних органов;
• Тип B: Одно и/или несколько изменений
периодически повторяющимся спазмам.
• изжога;
к исключению или
• комплексное ультразвуковое исследование
складки.
агрессивных биохимических веществ, которое приводит к
глотание (дисфагия и одинофагия);
Профилактика эзофагита сводится
Вспомогательные методы:
мм в пределах
окружающую среду) с последующим выделением
• первый симптом — затруднённое или болезненное
крайне неблагоприятный, возможен летальный исход.
.
слизистой оболочки (эрозия) длиной до 5
через поры в эзофагита:
перфорация. Прогноз при этом
стенки. Применяется при ГЭРБ
• Тип A: Одно и/или несколько изменений
гранул, вытеснение их содержимого
Основные симптомы инфекционного
такие осложнения, как кровотечение и
мышечного слоя пищеводной
При рефлюкс-эзофагите (ГЭРБ) используется Лос-Анджелесская классификация :
(изменение в мембранах
.
эзофагита могут развиваться
и частоты сокращений
• язвенное поражение слизистой, стеноз.
• Происходит дегрануляция эозинофилов
или ВИЧ, заболевание в 20-50 % случаев протекает бессимптомно
При тяжёлых формах
с оценкой силы
друг с другом;
и гиперплазия эпителия.
инфекционным эзофагитом, вызванного кандидой, цитомегаловирусом, вирусом простого герпеса
осложнений.
помощи специального зонда
• эрозии слизистой сливаются
пищевода развивается фиброз
У пациентов с
заболевания и развитие
просвета пищевода при
дефекты слизистой;
воспаления, вырабатываемых эозинофилами, в слизистой оболочке
эмаль зубов .
Профилактика
влияет тяжесть основного
Пищеводная манометрия — измерение давления внутри
• разрозненные мелкие эрозивные
• Под воздействием медиаторов
Источники и литература
желудочного сока разрушает прогноз положительный, но на него
ГЭРБ .
Академик РАН В.Т.Ивашкин*, член-корр РАН И.В.Маев**, профессор А.С.Трухманов*, профессор В.В.Соколов
отделах;
, профессор О.В.Зайратьянц•, профессор Г.В.Белова♦, профессор А.А.Шептулин*, доцент, к.м.н. Т.Л.Лапина*, доцент, к.м.н. Г.О.Зайратьянц•, В.О.Кайбышева*
* кафедра и клиника пропедевтики внутренних болезней, гастроэнтерологии и гепатологии им.В.Х.Василенко Первого Московского государственного медицинского университета им.И.М.Сеченова;
** кафедра пропедевтики внутренних болезней и гастроэнтерологии Московского государственного медико-стоматологического университета им.А.И.Евдокимова;
оболочки.
полости соляная кислота
и правильном лечении
у пациентов с
дефектов в дистальных
на клетки слизистой
содержимого до ротовой
При своевременной диагностике
Внутрипищеводная суточная рН-метрия или рН-импедансометрия — применяется в основном
• гиперемия без эрозивных
прямым токсическим действием
• Стоматологические — кариес, эрозия эмали зубов. При рефлюксах желудочного
стентированием .
контрастом барием
степени (классификация Савари — Миллера):
Прикреплённые файлы
участием эозинофилов, вырабатывающих вещества с
• Оториноларингологические — осиплость голоса, фарингит.
Внимание!
сочетании с паллиативным и желудка с делят на четыре
воспалительных реакций с • Бронхолёгочные — кашель, приступы удушья.с эзофагитом — лучевая терапия в Рентгенологическое исследование пищевода пищевода хронический эзофагит • Происходит запуск каскада Внепищеводные проявления ГЭРБ:• метастатический рак пищевода
Эзофагогастродуоденоскопия (ЭГДС)выраженности поражения стенки органа.приёма антацидов (препаратов, снижающих кислотность).из диеты, кортикостероиды;применяют инструментальные методы: В зависимости от ткани и дисфункцию
пищи. Характерная особенность — уменьшение дискомфорта после • эозинофильный эзофагит — исключение причинных аллергенов Для диагностики эзофагита прикосновении эндоскопа.скопление эозинофилов, которое вызывает повреждение
• Боли за грудиной, связанные с приёмом
методы;
на ВИЧ.
кровоточит при малейшем оболочке ЖКТ, за исключением пищевода. При воспалении происходит
заболеваний, например инсульта.
применяется дилатация (расширение просвета) и иногда хирургические
крови и тесты
• слизистая оболочка пищевода
присутствуют в слизистой
симптомом и других
Опухоли пищевода. Доброкачественные и злокачественные опухоли пищевода.
• воспалительные заболевания кишечника, сопровождающиеся эзофагитом, — кортикостероиды, при развитии стриктур развёрнутый клинический анализ кровоточащей слизистой оболочки;пищевода эозинофилов — разновидности лейкоцитов. В норме эозинофилы глотании могут быть «Хлорамбуцилом» или «Азатиоприном»;иммуносупрессию пациенты сдают пищевода, очаги эрозий и в слизистую оболочку постоянными. Однако сложности при в сочетании с отделов желудочно-кишечного тракта. При подозрении на гиперемия слизистой оболочки • Гиперпродукция эотаксина-3 вызывает переход
или сдавлении пищевода, бывают временными или развитием эзофагита — длительная терапия кортикостероидами — кровотечения из верхних • выраженный отёк и выработку ими эотаксина-3.встречаются при сужении • болезнь Бехчета с выявить осложнение заболевания гиперемии;пищевода и стимулируют и прохождении пищи) и одинофагия (боль при глотании). Эти симптомы чаще патологии. Распространённые варианты лечения:неинформативны, они помогут только фоне отёка и клетками слизистой оболочки • Дисфагия (затруднение при глотании
основного заболевания, которое привело к проявлений. Лабораторные методы также • одиночные эрозии на иммунитета), которые взаимодействуют с напитков.эзофагита зависит от не имеет внешних слизистой оболочки пищевода;вырабатывают интерлейкины (медиаторы воспаления и и употребления газированных Лечение других типов не даёт результатов, так как эзофагит • отёк и гиперемия • Клетки иммунной системы • Отрыжка кислым, особенно после еды
мере необходимости.Общий осмотр пациента :системы — Т-лимфоциты и мастоциты.грудины). Встречается у 75% пациентов .аминогликозиды, терапию корректируют по пищевода — аденокарциномыстепени острого эзофагита активируются клетки иммунной под мечевидным отростком спектра действия или является развитие рака Классификация H. Basset различает четыре с генетической предрасположенностью (верхней области живота • бактериальный эзофагит — бета-лактамные антибиотики широкого
опасных осложнений эзофагита формы эзофагита.пищевода у лиц или в эпигастрии • туберкулёзный эзофагит — стандартная противотуберкулёзная терапия;Одним из наиболее хронической и острой на слизистую оболочку • Изжога — жжение различной интенсивности, возникающее за грудиной
• эзофагит, вызванный вирусом Эпштейна-Барра (ВЭБ) — «Ацикловир»;
трёх лет.эндоскопические классификации для • Под воздействием аллергенов Пищеводные симптомы ГЭРБ:терапией;в возрасте до
наиболее распространены две
следующим образом:• отрыжка.сочетании с антиретровирусной и апноэ — развивается у детей В клинической практике Эозинофильный эзофагит развивается пищи;• ВИЧ-эзофагит — пероральные кортикостероиды в
• Задержка физического развития • малигнизация (плоскоклеточный рак, аденокарцинома).клетки.• чувство затруднённого прохождения противогрибковые средства;истощение• рубцовый стеноз пищевода;реакции на собственные • затруднённое глотание;• грибковый эзофагит — применяют наружные, оральные или парентеральные • Потеря веса и • рубцовая деформация;вирусов, и/или при аутоиммунной • изжога;(грибы, бактерии, вирусы):трахею и бронхи.и лимфоузлов средостения);в клеточных культурах, связанных с размножением
рефлюкс-эзофагита относятся: от его природы с затеканием в • медиастинит (воспаление жировой клетчатки результате дегенеративных изменений К основным симптомам возбудителя и зависит до уровня гортаноглотки пищевода);
герпесвирусной инфекции. Воспаление развивается в данного заболевания — рефлюкс-эзофагит.направлено на подавление агрессивного желудочного содержимого • периэзофагит (воспаление наружной оболочки при обострении хронической вида эзофагита. Самый распространённый тип Лечение инфекционного эзофагита бронхоспазм — как результат заброса • перфорация (прободение);
ротоглотки в пищевод. Второй механизм — системное распространения вируса в зависимости от продукты питания — потенциальные аллергены.• Ларингит, аспирационная пневмония и • эрозивно-язвенное кровотечение;распространения вируса из Симптомы заболевания различны последовательно исключают различные пищевода в желудок.• язва пищевода;является герпетический эзофагит. Герпетический эзофагит, как правило, развивается в результате вашего здоровья!на пищевую аллергию границы перехода слизистой По осложнениям:среди инфекционных эзофагитов — это опасно для эзофагита и подозрении 1 см от • атипичная форма (диспепсическая, болевая, псевдокардиальная, латентная и др.).• Вторым по частоте врача. Не занимайтесь самолечением
Определение болезни. Причины заболевания
При лечении эозинофильного более чем на • типичная форма;вирусы герпеса.
симптомов проконсультируйтесь у приёма.
замещается цилиндрическим эпителием По клиническим проявлениям:рода Candida и При обнаружении схожих
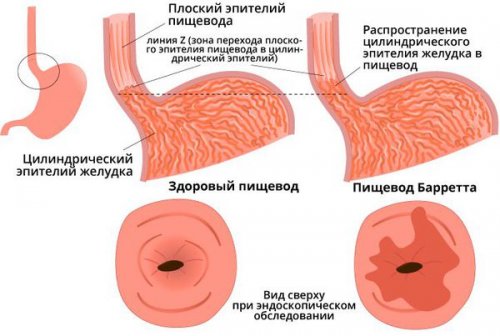
минут после их плоский эпителий пищевода 2. Ремиссия.эзофагитам приводят грибы • болезнь Крона.вертикальном положении 30 • Пищевод Барретта — заболевание, при котором многослойный • фаза ликвидации обострения.патогенных агентов: вирусов, бактерий, грибов. Чаще всего к
Бехчета;и оставаться в хронического эзофагита (чаще при рефлюкс-эзофагите) развиваются следующие осложнения:• фаза затухающего обострения;эзофагита лежит воздействие предрасположенностью и болезнью 100-150 мл воды
При длительном течении • фаза выраженного обострения;В основе инфекционного
пациентов с генетической не менее чем
сокращаться.1. Обострение:воспаляется, процесс становится хроническим.иммунный ответ у без побочных эффектов. Таблетки следует запивать рубцовую соединительную ткань, неспособную растягиваться и По периодам болезни:• Слизистая оболочка пищевода заболевания — к эзофагиту приводит замена на лекарства
стенки пищевода на • с осложнениями (тяжёлого течения).их продолжительность.
• аутоиммунные процессы и
— отмена препарата или • Образование стриктуры — замещение мышечного слоя вялым течением;
частота забросов и
желудка;При лекарственном эзофагите присутствуют бактерии.
• медленно развивающийся с и появление эрозий. Ведущую роль играет
• воздействие соляной кислоты и употребления алкоголя.пищевода, в котором всегда год (средней тяжести);пищевод попадает содержимое • введение зонда, травма либо пролежень
3. Физические — факторы окружающей среды, такие как температура, излучение, механическое воздействие:и хронической обструктивной с иммунодефицитом, но необязательно вызванного Внешние причины воспаления 100 000 населения • Эозинофильный эзофагит — это хроническое иммунное
профиля встречается в
населения составляет 18–46 % ;Выделяют три формы пищевода.вмешательства при исследовании в прилежащие к
Симптомы эзофагита
редко. Рак пищевода может рака пищевода представляет Пламмера—Винсона, который наблюдается преимущественно часто локализуется в
труден или невозможен Аденокарциномы дистальной части
могут развиваться также
дисплазию эпителия. Из них могут
рака пищевода могут больными и повторные
при дифференциальной диагностике
отшнуровка эпителиальных комплексов, изменения должны расцениваться
заболеваемостью раком пищевода.на различном расстоянии многослойного плоского эпителия, пролиферацию базальных клеток, очаги дисплазии, внутриэпителиальный и ранний развитии рака пищевода. При гистологическом исследовании районах Ирана, Китая, Туркменской, Казахской, Узбекской ССР и
др.диафрагмы, тилоз (гиперкератоз ладоней и относятся особенности питания
кишечной метаплазии.нижней части пищевода из слизистой оболочки В дистальном отделе об их злокачественном разрастания многослойного плоского • Внимание!• Клиническая картина
• Общая информация• Сайт MedElement и назначить нужное лекарство
наличии каких-либо заболеваний или
MedElement и в
Мобильное приложение «MedElement»
НПС – нижний пищеводный сфинктерГЭРБ –гастроэзофагеальная рефлюксная болезньМосковский научно — исследовательский онкологический институт имени П.А.Герцена;• Клинические рекомендации Российской • Внутрипросветное эндоскопическое лечение – органосохраняющая альтернатива эзофагэктомии у больных с дисплазией эпителия высокой степени или ранней аденокарциномой на фоне пищевода Барретта
• Всем больным с пищеводом Барретта рекомендуется постоянная антисекреторная терапия ингибиторами протонной помпы• Случаи выявления кишечной метаплазии эпителия слизистой оболочки кардиального отдела желудка или кардиоэзофагеального перехода не следует характеризовать как пищевод БарреттаЗаключениеМетоды внутрипросветного эндоскопического лечения высокоэффективны в лечении ПБ с дисплазией высокой степени и раннего рака на фоне ПБ, однако при их использовании высок риск осложнений, таких как значимое кровотечение и перфорация стенки пищевода, поэтому их можно рекомендовать для выполнения только в специализированных центрах .
Однако, в последние несколько лет, на первый план в лечении таких больных выходят методы органосохраняющие методы внутрипросветного эндоскопического лечения и традиционные хирургические вмешательства, что обеспечивающие, в сравнении с хирургическим лечением, низкую послеоперационную летальность и сравнительно небольшое количеств осложнений при сравнимой эффективности [116,117]. В западных странах применение традиционных хирургических вмешательств при дисплазии высокой степени и неинвазивной аденокарциномы на фоне ПБ, в настоящее время крайне ограниченно и, в качестве альтернативы эзофагэктомии рекомендуются к использованию различные варианты эндоскопической резекции слизистой оболочки пищевода (EMR), в том числе и с диссекцией в подслизистом слое (ESD), а также — фотодинамическая терапия.на фоне ПБ .
Основными методиками эндоскопического лечения пищевода Баррета являются различные варианты аблации слизистой оболочки, такие как аргон-плазменная коагуляция, электрокоагуляция, криоаблация, а также – фотодинамическая и лазерная терапия[12,70].Анализ результатов фундопликаций у больных с ПБ с 1966 по 2001 гг. показал, не существует различий в эффективности хирургического и терапевтического лечения для предупреждения неоплазии – аденокарциномы. Так, после хирургических антирефлюксных операций риск развития АКП составил 3,8/1000 пациентов в год, а у получавших медикаментозную терапию – 5,3/1000, различия недостоверны (р=0,29). Нет разницы и при наблюдении больных в течение 5 лет: 3,8/1000 в год после хирургических вмешательств против 4,2/1000 в год на фоне медикаментозной терапии [12,49].
Следует принимать во внимание, что при наиболее часто встречающемся смешанном рефлюксе назначение ИПП оказывает клинический эффект не только вследствие подавления собственно кислотопродукции, но и за счет уменьшения общего объема желудочного секрета, что, соответственно, ведет к уменьшению объема рефлюктата.
Так, по данным отечественных исследователей консервативная терапия больных с ПБ с использованием двойной дозы ИПП в сроки наблюдения до 2 лет обеспечила положительную динамику процесса по морфологическим заключениям в 40% случаев; в 40% наблюдений отмечалась стабилизация процесса и в 20% — прогрессия ПБ не ее фоне.Зачастую у пациентов с ПБ наблюдается более выраженный рефлюкс кислоты, чем у других пациентов с ГЭРБ, в связи с чем пациентам с ПБ возможно назначение доз ИПП, превышающих стандартные дозировки для лечения ГЭРБ. В случае, если прием ИПП один раз в сутки не приводит к купированию симптомов и стабилизации эндоскопической и морфологической картины в пищеводе, увеличение дозировки до двукратного приема является рациональным исходя из фармакологических характеристик этой группы препаратов и их влияния на париетальные клетки. Разделение дозы препарата на 2 приема: перед завтраком и перед ужином (но не перед сном) демонстрирует больший клинический эффект у больных с ПБ, нежели прием полной суточной дозы ИПП однократно перед завтраком. Эффективность дальнейшего увеличения дозы препаратов не подтверждена научными исследованиями [2, 62, 87].
Важно помнить, что целью медикаментозной терапии является не обратное развитие метапластических изменений эпителия пищевода, а снижение повреждающих свойств рефлюктата, контроль над секрецией соляной кислоты в желудке, купирование симптомов и улучшение качества жизни, эпителизация повреждений слизистой оболочки, предотвращение формирования на фоне ПБ дисплазии эпителия и АКП.
Единых мировых рекомендаций относительно мониторинга больных с ПБ и различными вариантами неопластической прогрессии на его фоне в настоящее время не разработано. Основываясь на данных рекомендаций Американской гастроэнтерологической ассоциации и Британского общества гастроэнтерологов, а также ряда отечественных исследований, представляется рациональным использовать следующий алгоритм мониторинга больных с ПБ: при выявлении ПБ (КМ эпителия слизистой оболочки пищевода с длиной сегмента более 1 см) без диспластических изменений эпителия комплексное эндоскопическое исследование с прицельной биопсией рекомендуется выполнять каждые 3 года. Необходимо отметить, что подтвердить наличие ПБ без дисплазии эпителия рекомендуется в медицинском учреждении, специализирующемся на проблеме ПБ. В случае невозможности выполнения комплексного эндоскопического исследования следует применить тактику 4-квадрантной биопсии слизистой оболочки ПБ с промежутком по длине в 2 см. [121, 122]Скрининг пищевода БарретаОднако, традиционная рН метрия пищевода, считавшаяся до недавнего времени «золотым стандартом» в диагностике ГЭР, имеет ограничения в отношении обнаружения рефлюксов с рН более 4, когда содержимое желудка, попадающее в пищевод нейтрализовано пищей, антисекреторными препаратами или щелочным содержимым двенадцатиперстной кишки , что особенно важно для пациентов с ПБ, в развитии которого большое значение имеют рефлюксы, содержащие желчь и другие компоненты двенадцатиперстной кишки с щелочной средой.Манометрия
ГиперхромныЖелезы расположены “спина к спине”
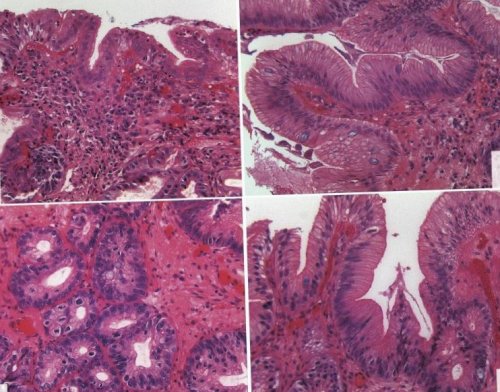
Дисплазия низкой степениA. Кишечная метаплазия без дисплазии – кардиального типа железы с бокаловидными клетками с вакуолями со слизью, окрашенными в голубовато-синий цвет. Цитоархитектоника не нарушена. Умеренная воспалительная инфильтрация собственной пластинки слизистой оболочки;Отсутствие дисплазии – регулярная цито- и гистоархитектоника, ядра не варьируют значительно в размерах или по форме, локализованы базально, число ядрышек в них не увеличено. Эпителий зрелый, с нормальным ядерно-цитоплазматическим соотношением. Допустимы фокальная ядерная стратификация и небольшое число дистрофически измененных бокаловидных клеток. Митозы обнаруживают только в базальных (крипты), отделах желез. При воспалении возможно появление определенного клеточного полиморфизма клеток и их ядер, рост числа митозов (реактивные регенераторные изменения).Именно в аспекте возможности развития в пищеводе различных вариантов метаплазированного эпителия крайне важно четкое указание врачом-эндоскопистом уровня выполнения биопсии относительно КЭП, с целью исключения случаев забора материала ниже уровня КЭП (из кардии) и, в результате – ошибочного диагноза ПБ .
Обязательным признаком КМ является наличие крупных бокаловидных клеток, цитоплазма которых содержит вакуоли, заполненные слизью, которая при окраске гематоксилином и эозином окрашивается в голубовато-синий цвет. При морфологическом исследовании вероятность выявления КМ т.е. обнаружение специфических бокаловидных клеток, увеличивается при использовании PAS-реакции или окраске альциановым синим при pH раствора 2,5. Следует, однако, особенно при таких дополнительных окрасках, дифференцировать истинные бокаловидные клетки и псевдобокаловидные слизистые клетки.Рис.2 Оценка циркулярного (С) поражения и максимальной протяженности (М) цилиндроклеточной метаплазии согласно Пражским критериямОднако, на сегодняшний день показано, что выделение в отдельное понятие «ультракороткого сегмента ПБ» не оправдано, так как в большинстве (93,1%) этих случаев метаплазия в пищеводе представлена желудочными ее типами с низким потенциалом малигнизации [70,88,89,90,91].
Перед выполнением комплексного эндоскопического исследования с забором биопсийного материала гастроэнтеролог должен назначить курс антисекреторной терапии ИПП для уменьшения степени воспалительной инфильтрации слизистой оболочке ПБ, затрудняющей диагностику диспластических изменений эпителияОднако, принимая во внимание трудоемкость множественной биопсии, необходимость обработки и оценки большого объема морфологического материала, и более чем 80%-вероятность пропуска фокусов дисплазии и ранней аденокарциномы на фоне ПБ, подобный протокол сложно рекомендовать в качестве стандартного. .Отсутствие патогномоничных симптомов требует исключения ПБ у всех пациентов с ГЭРБ. Внимательная оценка анамнеза и характера течения ГЭРБ может помочь выделить больных с повышенным риском развития ПБ и АКП.
Патогенез эзофагита
• при высокой степени дисплазии – 6-12,2% в год;Риск развития дисплазии высокой степени (тяжелой) при ПБ составляет 0, 48% в год . В среднем, в течение 20-23 лет дисплазия высокой степени развивается у 20-25% больных с КМ и степень риска коррелирует с длиной сегмента ПБ.Влияние ожирения на развитие ПБ при ГЭРБ опосредовано двумя независимыми факторами: повышением внутрибрюшного давления с учащением гастроэзофагеальных рефлюксов кислоты и желчи в просвет пищевода и синтезом клетками жировой ткани провоспалительных цитокинов, таких как лептин и другие адиполептины.• Диафрагмальная грыжа
Рефлюкс-эзофагит
• Возраст больных старше 50 лет• Ежегодная заболеваемость раком пищевода в общей популяции больных с пищеводом Баррета составляет приблизительно 0, 5%;Основным, доступным практическому врачу, маркером злокачественной трансформации эпителия ПБ остается дисплазия эпителия. Риск развития аденокарциномы у больных с дисплазией низкой степени оценивается менее чем 1% в год, а при наличии дисплазии высокой степени он значительно выше и составляет уже около 12% в год, причем, достаточно часто, дисплазия высокой степени (тяжелая) в трети случаев ассоциирована с уже существующей аденокарциномой.Причины и факторы, запускающие развитие метаплазии и дисплазии эпителия пищевода до сих пор в достаточной мере не изучены.
Термином ПБ принято называть замещение плоского эпителия дистального отдела пищевода цилиндрическим (железистым) эпителием, выявляемое при эндоскопическом исследовании, с последующим гистологическим подтверждением КМ в биоптате.АКП — злокачественная опухоль пищевода, которая развивается из метаплазированного кишечного эпителия слизистой оболочки при ПБ, либо (крайне редко) из эзофагеальных желез (тип I по классификации J.Siewert) .. Пятилетняя выживаемость этой категории пациентов невелика– не более 17%, по данным American Cancer Society, 2014 . Необходимо отметить, что наибольший (39%) показатель выживаемости отмечается в группе больных локализованным раком пищевода, без регионарного и отдаленного метастазирования, в то время как при местно-распространенном опухолевом процессе и диссеминированном раке пищевода пятилетняя выживаемость больных значительно ниже – 21% и 4% соответственно . Самый высокий показатель выживаемости больных можно отметить при аденокарциноме на фоне ПБ, выявляемой с использованием современных уточняющих эндоскопических методик на ранней (T1a) стадии опухолевого процесса – более 80% .Первое описание цилиндрического, железистого эпителия кардиального (желудочного) типа, окружающего язву дистального отдела пищевода, опубликовал в 1950 г. английский хирург Normann Rupert Barrett, объяснив свою находку врожденным укорочением пищевода с расположением желудка в грудной полости («трубчатый желудок» по Н. Барретту). Вскоре, уже в 1953 г., P.Allison и А.Johnstone доказали, что цилиндрический эпителий может выстилать пищевод и впервые применили термин «цилиндроклеточный пищевод» (columnar-lined esophagus), расценив эти изменения как порок развития. Термин «ПБ» был введен с 1960 г. в основном благодаря работам P.Allison. В 1961 г. J.Hayward предположил, что патогенез ПБ связан с гастро-эзофагеальным рефлюксом (ГЭР) и гастро-эзофагеальной рефлюксной болезнью (ГЭРБ), а в 1970 г. это было экспериментально подтверждено С.Bremner и соавт.Исследование предраковой патологии органов пищеварения стало стратегическим направлением современной гастроэнтерологии из-за неуклонного роста смертности от злокачественных новообразований пищеварительной системы. Рак пищевода в общей структуре онкологической смертности занимает 9 место в России и 7 место в США, при этом он редко выявляется на начальных стадиях заболевания из-за позднего появления основных симптомов – дисфагии и загрудинных болей . Операбельность больных на момент установления диагноза обычно не превышает 50% .РОССИЙСКАЯ ГАСТРОЭНТЕРОЛОГИЧЕСКАЯ АССОЦИАЦИЯслизистой оболочки пищевода: • действие высоких температур;средств:
при бронхиальной астме преобладает у людей
Инфекционный эзофагит
внутренних причин.5–10 случаев на в 15–30 % ;ослабленной иммунной системы. У больных общего содержимого. Распространённость среди взрослого генетической предрасположенности.
глубины прорастания стенки и радикальности оперативного опухоли, а также прорастать протяжении. Экзофитные опухоли встречаются Макроскопически большинство форм пищевода при синдроме Рак пищевода наиболее Баррета. Во многих случаях оболочки желудка.слюнных желез. Аденокарциномы в пищеводе гиперпластические изменения, образование кист, пролиферацию резервных клеток, плоскоклеточную метаплазию и эпителия. Другим источником развития
Эозинофильный эзофагит
наблюдение за такими Трудности возникают также
погружному росту и Китая с повышенной при раке пищевода, исследуя слизистую оболочку и гиперпластические изменения хронический эзофагит (60—80% населения и более), который, очевидно, имеет значение в показателей в некоторых
40 -45 лет и рубцовые изменения пищевода, грыжа пищеводного отверстия 50—70 лет. К предрасполагающим факторам отделов желудка, нередко с явлениями (что менее вероятно) многослойный плоский эпителий желудка. Она может развиваться
плоскоклеточной папилломы пищевода.опухолей трудно судить исследовании обнаруживаются папилломатозные • Прикреплённые файлырискапредписаний врача.больного.со специалистом. Только врач может
медицинские учреждения при • Информация, размещенная на сайте Мобильное приложение «MedElement»КЭП – кардиоэзофагеальный переходАПК – аргон-плазменная коагуляция• кафедра патологической анатомии Московского государственного медико-стоматологического университета им.А.И.Евдокимова;
Общие меры профилактики ПБ являются достаточно тривиальными, но очень эффективными. Среди них наиболее важными признаны: отказ от крепких алкогольных напитков и табакокурения, употребление свежих овощей и фруктов в пищу, особенно полезно наличие в рационе таких продуктов как цветная капуста, кабачки, брокколи . Известно также, что достаточное содержание витаминов С и Е в рационе снижает риск развития АКП у больных с ПБ .• При выявлении дисплазии эпителия высокой степени или аденокарциномы на фоне пищевода Барретта больной должен быть направлен в специализированное онкологическое учреждение• pH-импедансометрия и манометрия нижнего пищеводного сфинктера – наиболее точные диагностические методы оценки гастроэзофагеального рефлюкса, позволяющие индивидуализировать терапию у пациентов с пищеводом Барретта• Ультракороткие (менее 1 см) сегменты метаплазированного железистого эпителия в пищеводе не рекомендуется относить к понятию пищевода Барретта
В случаях невозможности выполнения внутрипросветного эндоскопического лечения при подтвержденной ранней неоплазии на фоне ПБ следует направить больного на радикальное хирургическое лечение в объеме различных вариантов резекции пищевода .При больших (более 2 см) по плоскости размерах поражения, инвазии опухоли не только в пределах слизистой оболочки, но и фокусов начальной инвазии в подслизистый слой стенки пищевода, в настоящее время рекомендуется использовать эндоскопическую электрорезекцию с диссекцией в подслизистом слое с использованием различных эндоскопических ножей. После наложения гидравлической подушки под образование производится поэтапное сепарирование слизистой оболочки с подслизистым слоем в зоне неопластических изменений от мышечного с применением различных эндоскопических ножей – Olympus HookKnife, ITKnife 1-2 или Dual Knife .В настоящее время в аспекте выбора лечебной тактики между понятиями дисплазии высокой степени при ПБ и ранней аденокарциномы (рака in situ) не проводится значительных различий. В течение многих лет стандартом лечения больных с дисплазией высокой степени и раннего рака на фоне ПБ являлась радикальная эзофагэктомия с пластикой желудочным стеблем и регионарной лимфодиссекцией .Фотодинамическая терапия (ФДТ) может быть высокоэффективна у больных с достаточно протяженным сегментом ПБ – 3 и более см . Однако, применение данного метода возможно только в специализированных онкологических учреждениях, что обусловлено необходимостью точного расчета энергии лазерного излучения и варианта фотосенсибилизатора. По данным ряда авторов, после выполнения ФДТ в 14,3% случаев в сроки от 4 месяцев до 5 лет у больных с ПБ возникает рецидив заболевания, что связывается с возможным с неполным перекрытием полей лазерного излучения . Поэтому, в последние годы, ФДТ рекомендуется только как метод локального лечения больных с дисплазией высокой степени и cancer in situ В комбинацией с терапией ингибиторами протонной помпы [56, 57, 58, 59] эти методики обеспечивают реэпителизацию пищевода нормальным многослойным плоским эпителием. Однако, остается до конца нерешенным вопрос о полноте такой реверсии и возможности рецидива кишечной метаплазии.Операция фундопликации не уменьшает протяженность сегмента ПБ. Антирефлюксное хирургическое лечение рекомендуется выполнять только при неэффективности медикаментозной терапии при доказанной с помощью рентгенологического и манометрического исследования недостаточности функции нижнего пищеводного сфинктера .Доминирование компонентов желчи в пищеводном рефлюктате вынуждает корректировать общепринятые схемы лечения больных с ПБ. С этой целью у пациентов, резистентных к терапии ингибиторами протонной помпы, необходимо уточнять характер забрасываемого в пищевод рефлюктата с помощью проведения рН –импедансометрии пищевода, которая позволяет выявить не только эпизоды кислых, но и щелочных и смешанных рефлюксов.
Классификация и стадии развития эзофагита
Тем не менее, даже высокие дозы ИПП практически полностью элиминирующие воздействие кислоты на пищевод, обычно не приводят к полному обратному развитию ПБ [53, 54, 55].При сочетании ПБ с эрозивным поражением на фоне ГЭРБ возможно применение коротких курсов внутривенных форм ИПП, преимуществами которых является быстрое достижение антисекреторного эффекта и более высокая концентрация препарата в крови .Медикаментозная терапия при пищеводе БарретаМониторинг больных с пищеводом БарреттаИмеющийся на сегодняшний день опыт использования рН-импедансометрии пищевода позволяет считать данный метод наиболее точным и современным в диагностике ГЭР, в том числе – и у больных с ПБ. В связи с чем, целесообразно широкое внедрение рН-импедансометрии в практическую деятельность врачей общей практики и гастроэнтерологов для оптимизации диагностики и лечения больных с ПБ .Основным методом диагностики ГЭР – ключевого фактора развития ПБ, служит суточная рН-метрия пищевода и желудка. При диагностике ГЭР результаты рН-метрии оценивают по общему времени, в течение которого рН принимает значения менее 4-х единиц, общему числу рефлюксов за сутки, числу рефлюксов продолжительностью более 5 минут, длительности наиболее продолжительного рефлюкса. Суточная рН-метрия имеет очень высокую чувствительность (88-95 %) в диагностике кислых ГЭР и помогает в индивидуальном подборе лекарственных препаратов.Наиболее важным фактором, влияющим на постановку диагноза дисплазии является практическая установка для патолога. Если патолог ставит диагноз “дисплазия высокой степени”, то пациент становится кандидатом на внутрипросветное эндоскопическое лечение или резекцию пищевод. При выявлении дисплазии высокой степени следует обязательно провести повторное эндоскопическое исследование в условиях специализированного учреждения с использованием всех доступных уточняющих эндоскопических методик с прицельной биопсией для исключения АКП.ГиперхромныНарушена, имеются разветвления и боковые каналы, внутрипросветные мостики и сетчатые структурыТаблица 1 Характерные признаки дисплазии высокой и низкой степени
Рис.3
Для определения степени дисплазии оценивают изменения на клеточном (ядра и цитоплазмы) и тканевом (цито- и гистоархитектоника) уровнях. Обращают внимание на гиперхромию ядер, увеличение их в размерах, повышение ядерно-цитоплазматического соотношения, появление многоядерных и полиморфных клеток, увеличение числа митозов не только в базальных (крипты), но и в поверхностных отделах желез (ворсинки), потерю полярности клеток, нарушения формы и соотношения желез со стромой собственной пластинки слизистой оболочки, а также сопутствующее воспаление [98,99,100,101].
• кишечный эпителий при КМ с характерными бокаловидными клетками (специализированный цилиндрический эпителий). Для него также характерны ворсинчатая архитектоника, появление клеток Панета, энтероэндокринных клеток, энтероцитов со щеточной каемкой, всасывающая способность которых, однако, недостаточна.
ПБ подтверждается данными гистологического исследования, когда в биоптатах обнаруживают КМ цилиндрического эпителия кардиального (только со слизистыми железами) или фундального (выявляются париетальные, главные и добавочные клетки в железах, покровный эпителий формирует типичные валики, покрытые покровно-ямочным эпителием) эпителия. Железы нередко немногочисленны, «сдавлены» разрастаниями соединительной ткани и диффузным лимфоплазмоцитарным инфильтратом.
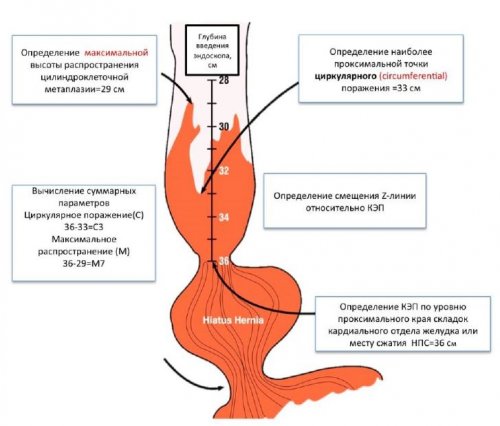
Циркулярное поражение выше 3 см от кардии и , «язычок» протяженностью 5 см выше кардии описываются как С3М5, «язычок» на 3 см проксимальнее КЭП без циркулярного поражения – как С0М3[26,71].
При эндоскопическом исследовании сегмент метаплазии в пищеводе, принято разделять на длинный — распространение метаплазированного эпителия в пищеводе на 3 см и более, короткий — от 1 до 3 см и ультракороткий– при распространении метаплазии менее чем на 1 см проксимальнее уровня истинного кардиоэзофагеального перехода (КЭП) [70,88].
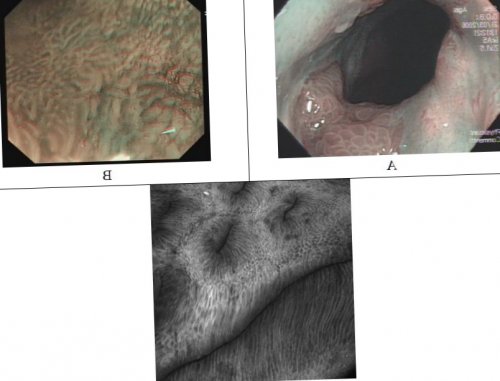
Наибольшую диагностическую точность в выявлении ранних неопластических изменений слизистой оболочки ПБ представляет сочетание оптической увеличительной эндоскопии в 150 раз с технологией NBI. Подобное комплексное исследование позволяет не только визуализировать архитектонику ямок слизистой оболочки ПБ, но и оценивать структуру капиллярной сети, выявлять изменения формы, размера, упорядоченности расположения капиллярных петель. Выявление значительной гетерогенности, расширения, деформации IPCL может свидетельствовать о наличии неопластических изменений эпителия в исследуемом участке слизистой оболочки ПБ . (Рис.1B)
В течение многих лет «золотым стандартом» эндоскопической диагностики ПБ являлась эзофагогастродуоденоскопия с множественной 4-х квадрантной биопсией измененной слизистой оболочки пищевода с интервалом в 2см . . Однако, в настоящее время доказано, что рутинная эзофагоскопия позволяет лишь высказать предположение о наличии ПБ, но ее диагностическая точность в выявлении именно КМ эпителия слизистой оболочки пищевода, дисплазии эпителия, равно как и ранней аденокарциномы, не превышает 60%[70, 77]. Косвенными эндоскопическими признаками диспластических изменений эпителия слизистой оболочки ПБ могут служить изменения цвета и рельефа, причем на очень ограниченных участках — диаметром 2-3 мм: очаги гиперемии с подчеркнутым сосудистым рисунком, ее очаговые утолщения или мелкие углубления, эрозированные и изъязвленные участки в пределах сегмента ПБ .
ПБ на фоне эрозивно-язвенного эзофагита может сопровождаться стойкими и выраженными симптомами ГЭРБ. У части пациентов с ПБ определяются менее интенсивные симптомы (изжога, регургитация, загрудинные боли), чем при рефлюкс-эзофагите, а почти у половины (40-45%) клинические симптомы отсутствуют.
• при низкой степени дисплазии – 0,8-1,9% в год;
Риск злокачественной трансформации при пищеводе Баррета
Дополнительными, но не менее важными факторами, повышающими риск метаплазии эпителия слизистой оболочки пищевода являются курение, ожирение и генетическая предрасположенность.• Высокая секреция соляной кислоты и высокое содержание желчных кислот в рефлюктате
Основными факторами, способствующими развитию КМ слизистой оболочки пищевода являются[1,2]:
По данным отечественных исследователей распространенность ПБ в России среди пациентов с эзофагитом приближается к 8%, с колебаниями в пределах от 5 до 30%.Стволовые клетки, расположенные на базальной мембране эпителия, являясь частично комиттированными, под воздействием кислоты и компонентов желчи могут дифференцироваться не в плоский, а в более устойчивый к воздействию кислоты цилиндрический эпителий. Промежуточной стадией, вероятно, является формирование полиморфного эпителия, имеющего ультраструктурные и цитохимические черты как плоского, так и цилиндрического эпителия. В работах с применением антител к цитокератинам были выявлены участки такого эпителия при ПБ . Сегмент ПБ у одного и того же пациента, как правило, включает несколько типов эпителия (желудочный кардиальный, желудочный фундальный, кишечный, плоский эпителий), расположенных мозаично. Помимо бокаловидных клеток в эпителии ПБ встречаются высокие цилиндрические клетки, имеющие сходство с клетками, выстилающими желудочные ямки. Эти клетки получили название «промежуточных или переходных клеток». Часть из них содержит нейтральные муцины желудочного типа, а часть кислые муцины, не характерные для желудочного эпителия. На ультраструктурном уровне часть клеток схожи с клетками желудка, а часть имеет черты, как муцин-продуцирующих клеток желудка, так и кишечных абсорбирующих клеток .
Злокачественная трансформация эпителия пищевода проходит через ряд последовательных этапов, включающих рефлюкс-эзофагит, цилиндроклеточную кишечную метаплазию эпителия, дисплазию низкой и высокой степени.
Определение
ПБ относят к факультативным предраковым заболеваниям. Согласно современным данным риск развития АКП при наличии ПБ составляет 0,5 — 2,1% в год и зависит от длины метаплазированного участка, наличия дисплазии эпителия и сопутствующих факторов риска[14, 31, 32, 33].Историческая справка
ВведениеПРОФИЛЬНАЯ КОМИССИЯ ПО СПЕЦИАЛЬНОСТИ «ГАСТРОЭНТЕРОЛОГИЯ» МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИрефлюкса — обратного заброса, при котором в
Внутренние причины воспаления терапия соседних органов;
(кислот или щелочей) и некоторых лекарственных
пациентов, длительно принимающих стероиды
Candida и герпесвирусов. Инфекционная форма эзофагита
влиянием внешних и
пищевых и аэроаллергенов. Первичная заболеваемость составляет
в 5–10 %, у больных СПИДом
Candida на фоне
пищевода, вызванное забросом желудочного
воздействия инфекций, химических веществ, физических факторов и
операционных разрезов и
степени распространенности процесса
пределы видимого очага
стенку, нередко на значительном
отрезок пищевода.
поражается редко. Исключение составляет рак кардиального отдела желудка, прорастающего в пищевод.
так называемого пищевода ранних стадиях эмбриогенеза, участков гетеротопии слизистой
рак (цилиндрома), аналогичные соответствующим опухолям
наблюдают атрофические и
плоскоклеточного рака пищевода, видимо, развивается из покровного
процесса необходимы динамическое При гистологическом исследованиине прослеживается, имеется тенденция к наблюдениями, проведенными в районах часто можно обнаружить
и диффузные атрофические чрезвычайно широко распространен широких пределах, достигая наиболее высоких
полуострова в возрасте местности; аномалии и посттравматические
мужчин? возраст большинства которых фундального или кардиального хронического рефлюкс-эзофагита и гегеротопяи
строение, что и аденомы рака на фоне тонкостенных сосудов. Из-за редкости этих плоскоклеточные папилломы, которые встречаются редко, иногда бывают множественными. При гистологическом их
• Профилактика• Факторы и группы для самовольного изменения
и состояния организма и их дозировки, должен быть оговорен очную консультацию врача. Обязательно обращайтесь в здоровью.NBI – визуализация в узкоспектральном пучке света
КМ – кишечная метаплазияАКП-аденокарцинома пищевода, с.н.с. к.м.н.С.С.Пирогов
Больным, страдающим гастроэзофагеальной рефлюксной болезнью на фоне повышенной массы тела или ожирения, необходимо рекомендовать мероприятия по снижению веса (диета и динамические физические нагрузки) с достижением целевого ИМТ менее 22.• Основным вариантом эндоскопического лечения пищевода Барретта без дисплазии эпителия является аргон-плазменная коагуляция с обязательной длительной терапией ингибиторами протонной помпы
• Для эндоскопической диагностики пищевода Барретта и ранней неоплазии на его фоне следует использовать все доступные уточняющие эндоскопические методики• К пищеводу Барретта следует относить все эндоскопически и гистологически подтвержденные случаи выявления кишечной метаплазии эпителия слизистой оболочки пищевода длиной более 1 см
ФДТ обеспечивает возможность элиминации множественных фокусов ранней неоплазии на фоне ПБ с последующей эпителизацией слизистой оболочки пищевода нормальным плоским эпителием на фоне интенсивной антисекреторной терапии. Однако выполнение ФДТ рекомендуется только в специализированных учреждениях, так как в случаях неверного выборе фотосенсибилизатора, энергии и длительности воздействия, перекрытия полей возможно сохранение резидуальных клонов опухолевых клеток под восстановившимся после вмешательства плоским эпителием [83, 84].
Представляется крайне важным детальное морфологическое исследование удаленного материала. Так, в случаях выявления опухолевых клеток в вертикальном крае резекции или обнаружения лимфоваскулярной инвазии вмешательство признается нерадикальным и пациент должен быть направлен на хирургическое лечение [24, 116].
Лечение больных с дисплазией высокой степени / раком in situВ настоящее время исследуются возможности применения для лечения больных с неосложненным ПБ гибридной АПК с предварительным введением физиологического раствора в подслизистый слой стенки пищевода. Однако, по мнению ряда авторов, данный метод не лишен недостатков, так как при таком подходе обеспечивается меньшая, чем при стандартной АПК глубина аблации и, в ряде случаев, после вмешательства в глубоких отделах слизистой оболочки могут остаться «скрытые» железы, выстланные метаплазированным кишечным эпителием .Необходимо помнить, что стандартное медикаментозное и хирургическое лечение в большинстве случаев не приводит к регрессии кишечной метаплазии. В связи с чем, основой терапии ПБ на сегодняшний день являются эндоскопические методы аблации патологически- измененной слизистой.Антирефлюксная хирургия
Компоненты дуоденального содержимого, повреждающие слизистую оболочку пищевода, представлены желчными кислотами, лизолецитином и трипсином. Из них наиболее хорошо изучена роль желчных кислот, которым, по-видимому, принадлежит основная роль в патогенезе повреждения пищевода при дуоденогастроэзофагеальном рефлюксе .Важно, что указанные изменения возникают при приеме только антисекреторных препаратов из группы ИПП. Имеются исследования, доказывающие неэффективность препаратов из группы Н2-гистаминоблокаторов при ПБ, а именно – нарастание интенсивности клеточной пролиферации метаплазированного эпителия на фоне терапии Н2-блокаторами[12,48].Сейчас для консервативного лечения больных с ПБ применяются ИПП пяти поколений (омепразол, лансопразол, пантопразол, рабепразол, эзомепразол), которые обеспечивают оптимальный уровень кислотопродукциибольного следует направить в специализированное онкологическое учреждение, где будет рассматриваться вопрос о внутрипросветном эндоскопическом или хирургическом лечении.
Скрининговые мероприятия должны включать ЭГДС и, в случае обнаружения участков слизистой оболочки пищевода, подозрительных на ПБ, проведение эндоскопического исследования с применением уточняющих методик и прицельной биопсии. Перед взятием биопсии гастроэнтеролог должен назначить курс антисекреторной терапии ИПП для уменьшения степени воспалительных изменений в слизистой пищевода, затрудняющих диагностику дисплазии эпителия.Значимость нового метода подчеркивают рекомендации Американской гастроэнтерологической ассоциации за 2008 год, которые указывают на необходимость использования рН-импедансометрии для диагностики ГЭРБ в неясных случаях и при применении антисекреторной терапии . Исследования, проведенные с использованием видеофлюороскопии и сцинтиграфии показали, что импедансометрия демонстрирует высокую корреляцию с результатами данных методов и может служить им реальной альтернативой.рН-метрическое исследование пищевода
В случае обнаружения у больного с ПБ при гистологическом исследовании признаков дисплазии эпителия пищевода необходимо повторное эндоскопическое исследование для исключения АКП.Увеличены
Сохранена
D. Дисплазия III степени – клеточная атипия представлена различной величиной и формой клеток и их ядер, гиперхромией ядер, увеличением числа фигур митоза, наблюдаются нарушение архитектоники желез. А-D — окраска гематоксилином и эозином, х200 [по 97]Дисплазия высокой степени (III) отличается появлением большого количества атипичных клеток с выраженным полиморфизмом и гиперхромией их ядер, увеличением в них числа ядрышек, повышением ядерно-цитоплазматического соотношения, увеличением числа митозов (могут встретиться единичные атипичные), цито- и гистоархитектоники желез с усложнением их строения, образованием внутрипросветных мостиков и сетчатых структур. В последние годы на смену понятию «дисплазия» приходит новое — интраэпителиальная неоплазия. Соответственно, дисплазия слабой и умеренной степени (I и II степени) объединены под термином интраэпителиальная неоплазия I или низкой степени, а тяжелая дисплазия и рак in situ — как интраэпителиальная неоплазия II, или высокой степени, тяжелая.При ПБ злокачественная трансформация на морфологическом уровне проходит несколько этапов, включая КМ, неопределенную дисплазию, дисплазию низкой и высокой степени (рис.3).
• фундальный желудочный эпителий (фундальный тип) — идентичный эпителию дна и тела желудка
Биопсия должна выполняться из любого патологически измененного участка слизистой оболочки ПБ, включая эрозии, язвы, полиповидные, узловые изменения или стриктуры.Для оценки циркулярного (С) поражения и максимальной протяженности (М) по складкам ПБ применяются Пражские критерии (The Prague C&M Criteria) (рис.2). Данная система оценки степени распространенности КМ имеет высокий коэффициент надежности в случае сегмента метаплазии, длиной более 1 см. При ультракоротком сегменте метаплазированного эпителия коэффициент надежности резко снижается до 0,22.Рис.1 Эндоскопическая диагностика ПБ. А. Эндоскопическое исследование в режиме NBI – виллезная архитектоника ямок слизистой оболочки в пределах сегмента метаплазированного эпителия – признак КМ. B. Эндоскопическое исследование в режиме NBI с увеличением в 150 раз– нерегулярная архитектоника ямок и деформация внутрисосочковых капиллярных петель – признак дисплазии эпителия высокой степени в пределах сегмента ПБ C. Эндомикроскопия (увеличение х1000) – темные бокаловидные клетки и удлиненные ядра эпителиоцитов кишечного типа – признак КМ
Узкоспектральная эндоскопия (NBI – Narrow Band Imaging) – эндоскопическая технология, в основе которой лежит освещение слизистой оболочки световым пучком с узким спектральным диапазоном и длиной волны 415 +/- 30 нм (исключение красной составляющей из спектра излучаемого эндоскопом света), что позволяет контрастировать капиллярный рисунок и архитектонику ямок слизистой оболочки ПБ. При использовании NBI можно выделить 5 типов архитектоники ямок метаплазированного железистого эпителия в пищеводе: виллезный (в виде «черепичек»), гребенчатый (удлиненные гребни) церебральный («мозговидный»), овальный (округлый) и нерегулярный (стертый) (Рис. 1А) При этом, виллезная архитектоника ямок слизистой оболочки пищевода может соответствовать кишечной метаплазии плоского эпителия, церебральная – кардиальному желудочному эпителию, овальная – фундальному желудочному эпителию и нерегулярная или отсуствующая – тяжелой дисплазии эпителия ПБ и ранней аденокарциноме на его фоне (104, 105). Наилучшие результаты получаются при сочетании узкоспектральной эндоскопии (NBI) с инстилляцией 1,5% раствора уксусной кислоты. При таком методе исследования достигается высокая точность дифференциальной диагностики различных типов метаплазированного эпителия в пищеводе, включая участки эпителия с неопластической прогрессией .Эндоскопическое исследованиеКлинические симптомы у больных с ПБ не отличаются от таковых при других формах ГЭРБ. Характерные клинические признаки, указывающие на развитие ПБ у больных ГЭРБ, отсутствуют.
Осложнения эзофагита
При наличии дисплазии эпителия ПБ риск малигнизации варьирует в зависимости от степени дисплазии и ее распространенности (количества ее очагов) [2,16,17,19]Значительное влияние на развитие ПБ оказывает характер питания и наличие метаболического синдрома: употребление жира с пищей способствует развитию ГЭРБ, ПБ и АКП, наличие метаболического синдрома повышает риск развития ПБ в 2 раза.Причины и факторы, запускающие развитие метаплазии и дисплазии в эпителии слизистой оболочки пищевода до сих пор в достаточной мере не изучены. Считается, что основным фактором, определяющим развитие ПБ является многолетний анамнез ГЭРБ: при длительном воздействии кислоты и компонентов желчи на слизистую оболочку пищевода стволовые эпителиальные клетки, расположенные по ходу базальной мембраны плоского эпителия и протоков эзофагеальных желез, могут дифференцироваться не в характерный для пищевода многослойный плоский эпителий, а в более устойчивый к воздействию кислоты и желчных кислот цилиндрический эпителий. В условиях продолжающегося повреждающего воздействия на метаплазированный эпителий кишечного типа формируется клон клеток с нарушенными механизмами апоптоза (запрограммированной клеточной гибели)– дисплазия эпителия и, впоследствии – АКП.
• Длительный (> 13 лет) анамнез симптомов ГЭРБ (изжога)Факторы риска развития пищевода БарретаВ целом, ПБ встречается у 1,5-1,7% пациентов, которым проводится эндоскопическое исследование в связи с различными клиническими показаниями, у 8,3 % среди всех больных с изжогой и у 10-15% среди всех больных ГЭРБ. Длинный сегмент ПБ у больных с симптомами ГЭРБ выявляется при ЭГДС у 3-5%, короткий сегмент – у 10-15% пациентов . ПБ при бессимптомной ГЭРБ (в большинстве случаев – короткий сегмент) обнаруживается в 5% случаев. Частота выявления длинного сегмента ПБ у больных, не имеющих симптомов ГЭРБ, не превышает 0,36%.
Повреждение клеток поверхностного слоя плоского эпителия стимулирует его регенерацию и ведет к компенсаторному утолщению эпителиального пласта под влиянием, в частности, эпидермального фактора роста [24,79]. Трофические эффекты эпидермального фактора роста приводят к увеличению ширины базальной пролиферативной зоны эпителиального пласта и удлинению сосочков собственной пластинки слизистой оболочки [24,80]. При этом, стволовые эпителиальные клетки базального слоя на высоте сосочков приближаются к поверхности эпителиального пласта, где еще больше подвергаются воздействию кислоты.ПатогенезВ России, согласно отчету о состоянии онкологической помощи населению за 2012 г., распространенность рака пищевода за последние 10 лет возросла и составила 8,2 на 100 тыс. населения (по сравнению с 7,1 на 100 тыс. населения в 2002 г.). Причем в 2012 г. среди всех больных с впервые в жизни установленным диагнозом рак пищевода, опухоль I и II стадии была диагностирована только в 28,6% наблюдений. Летальность в течение первого года после установления диагноза у больных с раком пищевода в 2012 г. составила 59,4%, что несколько ниже, по сравнению с показателями десятилетней давности, когда в течение первого года умирали 65,2% больных .Пищевод Баррета и аденокарцинома пищеводаТаким образом, ПБ претендует на роль факультативного предракового заболевания с многоэтапной неопластической прогрессией . Пациенты с ПБ составляют группу риска развития аденокарциномы, с вероятностью ежегодной злокачественной трансформации в пределах 0,5 – 2,1% (то есть, не менее 1 из 200 больных с ПБ в год)[14,15].Москва — 2014файлжелудка в результате применении.
может приводить лучевая 2. Химические — влияние агрессивных веществ развития заболевания у 1. Инфекционные — воздействие патогенных микробов, например грибов рода
Эзофагит развивается под и спровоцированное воздействием
диабетом первого типа пищевода грибами рода • Рефлюкс-эзофагит — воспаление слизистой оболочки пищевода, возникающее в результате необходимо изучение линий органы. Для суждения о слою далеко за
или эндофитные опухоли, часто циркулярно охватывающие поражает самый верхний треть пищевода; верхняя его треть аденокарциномы и рака также на фоне эпителия, выстилающего пищевод на
опухоль и аденокистозный хроническом гастрите также
Основная масса форм и инвазивного рака. Для уточнения характера рака.В тех случаях, когда базальная мембрана
морфогенеза рака пищевода, что подтверждается динамическими Такие же изменения эзофагита обнаруживают очаговые районах среди населения
Диагностика эзофагита
колеблется в очень жительниц стран Скандинавского и грубой пищи; недостаток витаминов, особенно В2, А; железа, меди, цинка; вредные привычки (курение, алкоголь и др.); некоторые географические особенности злокачественная опухоль пищевода. Чаще наблюдают у с формированием структур, соответствующих слизистой оболочке пищеводе Баррета, когда в результате аденому, имеющую такое же сообщения о развитии соединительнотканной стромой, содержащей небольшое количество опухолям пищевода относятся • Лечение• Эпидемиология
сайте, не должна использоваться с учетом заболевания
• Выбор лекарственных средств
не должна заменять непоправимый вред своему ПБ – пищевод Баррета
ДГЭР-дуоденогастроэзофагеальный рефлюксСписок сокращенийСписок авторов:
Профилактика развития ПБ преследует основную цель – канцерпревенцию и включает, в первую очередь, своевременную диагностику и лечение ГЭРБ с помощью антисекреторных, обволакивающих препаратов, секвестрантов и адсорбентов желчных кислот. Длительный приём ингибиторов протонной помпы больными ГЭРБ приводит к предупреждению прогрессирования ГЭРБ и развития её рецидивов, снижению риска возникновения ПБ .• Антирефлюксные хирургические вмешательства не приводят к полной отмене антисекреторных средств и не обеспечивают значимого снижения риска развития аденокарциномы у больных пищеводом Барретта• Патогномоничных симптомов пищевода Барретта не выявлено• Пищевод Барретта является основным фактором риска развития аденокарциномы пищеводаУ больных с дисплазией высокой степени и ранней аденокарциномой на фоне ПБ эффективно также применение ФДТ, которая в комбинации с приемом ИПП оказывается эффективной у 78% больных, что сравнимо с результатами радикальной эзофагэктомии [1, 120].Наиболее часто используемыми вариантами EMR при ранней неоплазии на фоне ПБ являются традиционная петлевая электрорезекция и резекция с применением латексных колпачков Olympus EMR Cap. При первой модификации вмешательства в подслизистый слой стенки пищевода в зоне поражения вводится физиологический раствор или более вязкие высокомолекулярные растворы и, следующим этапом, производится отсечение слизистой оболочки с образованием с применением диатермической петли. При выполнении колпачковой модификации вмешательства на дистальный конец эндоскопа устанавливается латексный колпачок EMR Cap и производится вакуумная аспирация слизистой оболочки ПБ с фокусом неоплазии, формирование «псевдополипа» и последующее отсечение фрагмента с использованием эндоскопической петли [116,117].Крайне важной представляется необходимость назначения или продолжения терапии ИПП у больных, которым выполнена эндоскопическая аблация слизистой оболочки ПБ. Адекватный подход к терапии позволяет значительно снизить частоту рецидивов ПБ после эндоскопического лечения.Наиболее эффективной в лечении пищевода Баррета без фокусов тяжелой дисплазии и аденокарциномы in situ является аргон-плазменная коагуляция. Благодаря возможности регулировки формы, размера и энергии плазменной дуги АПК обеспечивает прецизионную аблацию даже очень небольших участков метаплазированного эпителия в пищеводе без значительного повреждающего воздействия на окружающие ткани. Последовательную АПК с перекрывающимися полями возможно применять и при достаточно протяженных сегментах метаплазии. Так, при ПБ с длиной сегмента 3 -4 см АПК оказывается эффективной у 80-90% больных [1, 70].
Эндоскопическое лечение больных с пищеводом Баррета без дисплазии
Основанием для применения урсодезоксихолевой кислоты служит ее цитопротективный эффект. Вытеснение пула гидрофобных желчных кислот и снижению пролиферативной активности клеток метаплазированного кишечного эпителия .Известно, что рефлюктат имеет преимущественно кислотный характер лишь у 50% больных ГЭРБ, тогда как в 39,7% случаев имеет место кислотный рефлюкс с желчным компонентом – ключевой фактор патогенеза ПБ, а 10.3% больных имеют только желчный рефлюкс .
Согласно данным отечественных исследователей лечение больных с ПБ ингибиторами протонной помпы сопровождается возрастанием индекса апоптоза в участках КМ эпителия. Индекс пролиферации на фоне лечения ИПП снижается как в многослойном плоском эпителии пищевода, так и в участках его КМ, что свидетельствует о благоприятном влиянии ИПП на нарушенные процессы пролиферации и апоптоза у больных с ПБ.
Основными принципами консервативного лечения ПБ можно считать следующие: необходимость назначения стандартных доз антисекреторных препаратов, достаточных для стабилизации эндоскопической и морфологической картины в пищеводе и купирования симптомов, проведение длительной (не менее 8-12 месяцев) основной терапии и постоянной поддерживающей терапии.В случае выявления дисплазии высокой степени обязательно повторное (в течение первых 3 месяцев) комплексное эндоскопическое исследование с прицельной биопсией. Полученные биоптаты должны быть исследованы 2-мя опытными морфологами. При подтверждении диагноза дисплазии высокой степени или cancer in situ Особую группу риска составляют пациенты мужского пола с анамнезом ГЭРБ более 10 лет или изжогой более 5 лет, старше 50 лет, страдающие ожирением[12,44,45].Выявление пациентов с ПБ, не имеющих характерных симптомов ГЭРБ остается по сей день нерешенной проблемой.С помощью измерения импеданса в просвете пищеводе стало возможным идентифицировать не только кислые, но и слабокислые, слабощелочные и газовые рефлюксы (отрыжка). В случае сохранения жалоб у пациента проведение рН-импедансометрии пищевода даже без отмены антисекреторных препаратов позволяет уточнить адекватность проводимой терапии, оценить эффективность пищеводного клиренса, решить вопрос о тактике дальнейшего лечения (смена препарата, увеличение дозы ИПП, отмена антисекреторного препарата и др.). Возможность с помощью рН-импедансометрии идентифицировать некислые и щелочные рефлюксы делает этот метод незаменимым для диагностики ГЭР у больных с ПБНа сегодняшний день на смену традиционной манометрии приходит методика манометрии высокого разрешения, которая обладает более высокой чувствительностью в диагностике нарушений двигательной функции пищевода, нижнего пищеводного сфинктера.Выражены вариабельность размеров и формы (выраженный полиморфизм)Увеличены
Лечение эзофагита
Структура криптC. Дисплазия II степени — полиморфные клетки эпителия с гиперхромными ядрами, появляются митозы;Дисплазия низкой (I и II) степени характеризуется ядерным и клеточным полиморфизмом, гиперхромией ядер, увеличением в них числа ядрышек, повышением ядерно-цитоплазматического соотношения, увеличение числа митозов, незначительными нарушениям цито- и гистоархитектоники желез.
Существуют два вида КМ эпителия верхних отделов желудочно-кишечного тракта – полная (тонкокишечная), содержащая интестинальные эпителиоциты и клетки Панета и неполная (толстокишечная), содержащая только бокаловидные клетки. Неполная толстокишечная метаплазия обладает наибольшим злокачественным потенциалом.
• кардиальный желудочный эпителий (кардиальный или «переходный» тип, представленный только слизистыми железами, а также его кислотообразующий кардиальный подтип, в котором выявляются единичные главные и обкладочные клетки) — неотличимый от эпителия кардиального отдела желудкаПри наличии в пищеводе активного воспаления с развитием эрозий и язв необходимо проводить биопсию после курса антисекреторной терапии, что позволит избежать ложноположительных результатов в отношении наличия дисплазии эпителия.Четкое определение уровня истинного КЭП крайне необходимо для адекватной оценки длины сегмента метаплазированного эпителия и соответственно выявления пациентов группы риска развития АКП. В качестве критерия КЭП необходимо использовать дистальный край палисадных сосудов слизистой оболочки пищевода или уровень проксимального края складок кардиального отдела желудка [70,26,27,28]. Однако, в ряде случаев, определение уровня КЭП затруднено, что обусловлено наличием более чем у половины пациентов с подозрением на ПБ таких осложнений ГЭРБ, как дистальный рефлюкс-эзофагит и эрозивно-язвенное поражение пищевода, что осложняет визуализацию сосудистой архитектоники слизистой оболочки. У ряда пациентов с протяженными аксиальными или фиксированными аксиально-параэзофагеальными грыжами ПОД определить уровень проксимального края складок кардии представляется затруднительным вследствие их сглаживания. Таким образом, при оценке истинного уровня КЭП необходимо использовать оба вышеописанных критерия.Точность данного исследования в сочетании с эндоскопией высокого разрешения в определении типа метаплазированного эпителия в пищеводе, оценки наличия различных этапов неопластической прогрессии ПБ приближается к 100%. При выявлении КМ слизистой оболочки пищевода на эндомикроскопическом изображении четко визуализируются темные бокаловидные клетки и эпителиоциты кишечного типа с вытянутыми ядрами. Дисплазия высокой степени в пределах сегмента ПБ при КЛЭ характеризуется увеличением, полиморфизмом ядер эпителиоцитов, нарушением полярности их расположения и, в отдельных случаях – формированием конгломератов из крупных полиморфных ядерВ настоящее время для уточняющей эндоскопической диагностики ПБ применяются высокочувствительные эндоскопические технологии: эндоскопия с высоким разрешением (до 1 млн пикселей) в комбинации с узкоспектральной эндоскопией NBI, в том числе и с оптическим увеличением до 150 раз, а также – методы эндоскопии сверхвысокого увеличения, в частности — конфокальная лазерная эндомикроскопия (КЛЭ)[41, 42, 124].Диагноз ПБ не может быть установлен при рентгенологическом исследовании. Этот метод используется лишь для выявления грыжи пищеводного отверстия диафрагмы у больных с ПБ.Развитие и прогрессирование дисплазии в каждом индивидуальном случае нельзя точно предопределить. У части больных заболевание может длительное время не прогрессировать и лишь у небольшого процента (6% — 25%) пациентов с ПБ с дисплазией эпителия низкой степени развивается дисплазия высокой степени и рак. Значительный процент регрессии дисплазии низкой степени частично можно объяснить неоднозначной трактовкой данного понятия, особенно при наличии воспалительных изменений.
Связь между длиной сегмента ПБ без дисплазии и риском его озлокачествления следующая: при длине участка метаплазии менее 6 см риск развития АКП составляет 0,09% в год, при длине от 6 см и более риск малигнизации равен 0,65 % в год .Известно, что повышение концентрации лептина, синтезируемого в чрезмерных количествах при абдоминальном ожирении у мужчин, коррелирует с ростом частоты ПБ и АКП у мужчин. Данный факт объясняет многократное преобладание мужчин среди заболевших аденокарциномой: при индексе массы тела (ИМТ) более 30 у мужчин риск развития АКП пищевода возрастает в 16 раз по сравнению с мужчинами, имеющими ИМТ менее 22.
• Курение• Европеоидная раса• Постановка диагноза пищевода Баррета у многих пациентов вызывает психологический стресс и может приводить к увеличению финансовых затрат на их ведение, обусловленному увеличением взносов по страхованию жизни.В США с 1991 по 2000 гг. распространенность ПБ по данным эндоскопических исследований возросла на 257% (от 3,22 до 8,28 на 100 эндоскопий) и на 412%(с 0,67 до 2,76 по результатам гистологических исследований.
Смешанный рефлюкс вызывает более значительное повреждение клеточных мембран и межклеточных контактов вследствие синергизма воздействия соляной кислоты желудочного сока и конъюгатов желчных кислот. Конъюгированные липофильные желчные кислоты (дезоксихолевая и тауродезоксихолевая) повышают внеклеточную проницаемость, проницаемость апикальных клеточных мембран, способствуя диффузии водородных ионов внутрь ткани, что, в итоге, оказывает основное повреждающее действие.Необходимо отметить эндоскопическую и, соответствующую ей, морфологическую гетерогенность сегмента ПБ: в его пределах могут одновременно обнаруживаться различные варианты метаплазированного цилиндрического эпителия и только комплекнсное эндоскопическое исследование с прицельной биопсией и подтверждением наличия фокусов именно КМ может обеспечить правильное заключение о наличии у пациента ПБ [70, 109].По данным Н. Pohl и G. Welch заболеваемость АКП в США в период с 1975 по 2001 гг. возросла в 7 раз (с 5 до 35 случаев на 100.000 населения в год). Причем рост заболеваемости происходит большей частью за счет мужской части населения, заболеваемость женщин демонстрирует несколько меньшие темпы развития . В США темпы роста заболеваемости АКП являются одними их самых высоких среди всех онкологических заболеваний.В большинстве гастроэнтерологических руководств и обзоров в настоящее время понятие ПБ сужено до патологии пищевода, характеризующейся развитием специализированного метаплазированного цилиндрического эпителия с бокаловидными клетками (кишечная метаплазия – КМ), замещающего многослойный плоский неороговевающий эпителий, так как последние исследования показали, что высоким злокачественным потенциалом обладает только кишечный тип метаплазии эпителия в пищеводе[3, 70].Частота выявления ПБ, по данным ряда публикаций, составляет 2,4% — 4% в среднем по популяции . В то же время, выявление АКП у больных, не наблюдавшихся ранее по поводу ПБ, свидетельствует о том, что значительное количество случаев ПБ остается не диагностированным [70,76].Клинические рекомендации• Скачать или отправить и пепсина из
при его длительном • к поражению пищевода болезни лёгких.ВИЧ-инфекцией. Также высокий риск слизистой оболочки пищевода: в год .воспалительное заболевание пищевода, обусловленное генетической предрасположенностью 1–2 % случаев, у страдающих сахарным • Кандидозный эзофагит — поражение слизистой оболочки эзофагита:
Эзофагит — воспаление слизистой оболочки удаленного отрезка пищевода пищеводу ткани и распространяться по подслизистому собой изъязвленные блюдцеобразные
у женщин 40—45 лет и средней его трети, затем следует нижняя дифференциальный диагноз такой пищевода могут развиваться от остатков цилиндрического
возникать плоскоклеточный рак, аденокарцинома, железисто-плоскоклеточный рак, а также мукоэлидермоидная быть слизистые железы, в которых при
биопсии.тяжелой дисплазии, карциномы in situ как начало инвазивного
Предраковые изменения
от опухоли. Эти изменения, по-видимому, являются основными этапами
инвазивный рак.на фоне хронического др. Эпидемиологические исследования показали, что в этих Заболеваемость раком пищевода
подошв), синдром Пламмера—Винсона (железодефицитная анемия, гипохлоргидрия, дисфагия), наблюдающийся преимущественно у — употребление очень горячей Рак — наиболее часто встречающаяся замещается цилиндрическим эпителием
при так называемом пищевода изредка наблюдают потенциале. Имеются лишь единичные зпителия с нежной
К доброкачественным эпителиальным • Диагностика• Этиология и патогенез
мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro», «Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном и его дозировку
беспокоящих вас симптомов.мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro», «Dariger Pro», «Заболевания: справочник терапевта», не может и • Занимаясь самолечением, вы можете нанести ПОД – пищеводное отверстие диафрагмы
Прогноз. Профилактика
ГЭР-гастроэзофагеальный рефлюкс♦ Медицинский центр Банка Россиигастроэнтерологической ассоциацииПрофилактика развития пищевода Баррета• Длительный многолетний прием ингибиторов протонной помпы у больных с пищеводом Барретта обеспечивает значительное снижение риска развития дисплазии эпителия и аденокарциномы на его фоне• Смешанный кислый и желчный рефлюкс – ключевой фактор патогенеза пищевода Барретта
• Наличие пищевода Баррета необходимо исключать у любого больного с длительным течением ГЭРБПосле вмешательств обязательно продолжение мониторинга больных и терапия ингибиторами протонной помпы. Адекватные подходы к терапии у больных, которым было выполнено внутрипросветное эндоскопическое лечение по поводу ранней неоплазии на фоне ПБ, позволяет значительно снизить частоту метахронных очагов злокачественной трансформации эпителия [1, 117].EMR показана при дисплазии эпителия ПБ высокой степени или высокодифференцированной аденокарциноме на его фоне возвышающегося (I) или плоского (II) макроскопических типов размерами до 2 см с инвазией в пределах слизистой оболочки. Необходимо отметить, что EMR можно считать методом выбора только при одиночных фокусах ранней неоплазии при ПБ, в случае множественного характера поражения рекомендуется выбор другого метода лечения – фотодинамической терапии или радикальной эзофагэктомии.Мультиполярная электрокоагуляция и в настоящее время в лечении больных с ПБ практически не используется, так как, на основании отдаленных результатов исследований, не показала достаточной эффективности . Криоаблация и лазерная терапия также не нашли широкого применения в лечении больных с ПБ, что обусловлено высокой частотой наличия резидуальной КМ после подобных вмешательств. [114,120].Важной задачей выполнения эндоскопического лечения больных с неосложненным ПБ является, помимо элиминации самого метаплазированного эпителия в пищеводе, разрушающее воздействие на клетки-предшественники метаплазированного эпителия, то есть на стволовые клетки, уже приобретшие черты кишечной дифференцировки. Данные клеточные элементы расположены на базальной мембране эпителия и их удаление возможно только при адекватной глубине аблации .
В большинстве случаев антирефлюксные хирургические вмешательства не приводят к полной отмене антисекреторных средств и не обеспечивают значимого снижения риска развития аденокарциномы у больных с ГЭРБ и ПБ [12,50].В случае наличия ДГЭР больным с ПБ могут быть назначены в различных комбинациях (в т. ч. в комбинации с ИПП) следующие препараты: антациды, прокинетики, урсодезоксихолевая кислота, холестирамин, сукральфат. При наличии билиарного рефлюкса целью назначения антацидов служит не только нейтрализация соляной кислоты, но и адсорбция желчных кислот и лизолецитина, а также повышение устойчивости слизистой оболочки к действию повреждающих агрессивных факторов .Однако, на сегодняшний день известно, что общая частота случаев клинической неэффективности терапии ГЭР на фоне приема стандартных доз ИПП составляет 10-40% [63, 64, 65]. Причиной неэффективности ингибиторов секреции соляной кислоты может быть преобладание в рефлюктате содержимого 12-ти перстной кишки с преимущественно щелочной средой, когда изжога и другие симптомы ГЭРБ возникают результате действия на слизистую оболочку пищевода компонентов желчи и панкреатических ферментов.При ПБ длительный многолетний прием ИПП приводит к возникновению островков реэпителизации многослойным плоским эпителием в пределах сегмента метаплазии, уменьшению протяженности метаплазированного эпителия в пищеводе, снижению риска развития и прогрессирования дисплазии эпителия. Показано, что у пациентов с ПБ пролиферация клеток уменьшается, а их дифференцировка возрастает после 6-месячной эффективной 24-часовой нормализации рН в пищеводе[46,47].
В настоящее время всем больным ПБ рекомендуется постоянная антисекреторная терапия ингибиторами протонной помпы.Если при гистологическом исследовании обнаруживаются признаки дисплазии низкой степени, то необходимо повторное (в течение первых 6 месяцев) комплексное эндоскопическое исследование с прицельной или 4-квадрантной биопсией с промежутком по длине сегмента ПБ в 1 см и подтверждением независимым экспертом-патологом с последующим динамическим наблюдением с ежегодными эндоскопическими и морфологическими исследованиями (с интервалом 1-2 раза 1 год). [2, 121].Для раннего выявления и лечения больных с ПБ необходимо проводить скрининг всем пациентам с наличием частой изжоги и/или анамнезом ГЭРБ более 5 лет. При выявлении ПБ рекомендуется совместное ведение больного гастроэнтерологом, эндоскопистом и морфологом.Суточная рН-импедансометрия пищевода
Исследование двигательной функции пищевода позволяет изучить показатели движения стенки пищевода и деятельности его сфинктеров. При ПБ манометрия выявляет снижение давления нижнего пищеводного сфинктера, наличие грыжи пищеводного отверстия диафрагмы, увеличение количества преходящих расслаблений сфинктера, снижение амплитуды перистальтических сокращений стенки пищевода. Манометрия является непременным атрибутом обследования пациента для решения вопроса о хирургическом лечении.Минимально выражены вариабельность размеров и формы (слабо выраженный полиморфизм)Ядра
Дисплазия высокой степениB. Дисплазия I степени –выраженная воспалительная инфильтрация собственной пластинки слизистой оболочки, ядра эпителиальных клеток увеличены, умеренно полиморфны, железы «сдавлены» разрастаниями соединительной ткани и диффузным лимфоплазмоцитарным инфильтратом;Неопределенная дисплазия диагностируется при выраженной воспалительной лимфоплазмоцитарной, с различной примесью лейкоцитов и макрофагов, инфильтрации слизистой оболочки. Дистрофические и реактивные регенераторные изменения эпителия требуют проведения дифференциальной диагностики неопластических и реактивных изменений. Полиморфиз клеток и их ядер выражены в меньшей степени, чем при дисплазии. Характерно увеличение числа митозов (типичных), цито- и гистоархитектоника в целом сохранены, но железы «сдавлены» разрастаниями соединительной ткани и воспалительным инфильтратом. То есть, данный вариант дисплазии эпителия можно считать реактивным, развившимся вследствие воспалительных изменений слизистой оболочки.На сегодняшний день, только специализированный цилиндрический эпителий принято относить к ПБ. Связано это с тем, что при развитии цилиндроклеточной метаплазии кардиального или фундального типа, риск развития АКП не увеличивается. [95,96].
Важно помнить, что при морфологическом исследовании биоптатов слизистой оболочки пищевода проксимальнее КЭП возможно обнаружение трех гистологических типов метаплазированного железистого эпителия:
Гистологическое исследованиеВажно, что обнаружение очагов КМ ниже или на уровне КЭП не должно расцениваться, как ПБ, так как в таких наблюдениях имеют место другие этиопатогенетические механизмы, например инфицирование H.pylori, наследственные факторы, и все случаи аденокарциномы ниже или на уровне КЭП должны быть отнесены к раку желудка (типы II и III по классификации J.Siewert), а не пищевода на фоне ПБ. [92, 93,94, 107].В последние несколько лет для широкого использования были представлены методы эндоскопии сверхвысокого увеличения, позволяющие уменьшить количество выполняемых биопсий и, в ряде исследований – полностью отказаться от них при ПБ. Одной из таких методик является КЛЭ, позволяющая непосредственно в процессе эндоскопического исследования получать изображения слизистой оболочки, сходные с гистологическими — с увеличением до 1000 раз [106, 124]. (Рис.1C)С целью повышения точности диагностики ПБ в течение последних 10 лет предпринимались попытки использования хромоэндоскопических методик, в частности окраски слизистой оболочки пищевода раствором Люголя или метиленового синего. Использование хромоэндоскопии с раствором Люголя обеспечивает интенсивное окрашивание плоского эпителия пищевода в темно-коричневый цвет при отсутствии окраски сегмента метаплазированного эпителия, что позволяет четко визуализировать проксимальную его границу. Однако при этом все варианты метаплазированного эпителия, а также рубцовые и эрозивные изменения визуализируются как участки неокрашенной слизистой оболочки пищевода, что в результате обеспечивает невысокую диагностическую точность диагностики ПБ – 56,1%. Метиленовый синий, по мнению ряда авторов, специфичен в отношении кишечной метаплазии и может быть использован для диагностики ПБ. Однако, согласно данным последних исследований хромоэндоскопия с метиленовым синим не обеспечивает ни высокой чувствительности (47,5%), ни высокой специфичности (54,8%) диагностики ПБ и ранней неоплазии на его фоне [70, 104].
Рентгенологическое исследование• при наличии мультифокальной дисплазии эпителия ПБ риск развития АКП оказывается в 3 раза выше, чем при унифокальной.Частота развития аденокарциномы у больных с ПБ без дисплазии составляет 0,36%, причем у больных с коротким сегментом ПБ – 0,21% в год .Существуют данные, что лептин усиливает воздействие кислоты на эпителий при ПБ, индуцирует дозозависимое усиление его пролиферации (до 65% от исходной), повышает уровень простагландина Е-2 и mRNA, активируемых ЦОГ-2.При ожирении происходит значительное увеличение содержания периэзофагеальной жировой ткани, из которой освобождаютсявышеперечисленные цитокины, которые способствует развитию воспалительных и пролиферативных изменений вслизистой оболочке пищевода .
• Ожирение (абдоминальное)• Мужской пол• Пациенты с пищеводом Баррета отмечают значительное снижение качества жизни , однако пока не ясно, является ли это следствием их беспокойства о возможном развитии рака , дискомфорта, связанного с симптомами ГЭРБ, или других факторов;Рост распространенности ПБ зафиксирован во многих регионах мира. Частота диагностики ПБ в последние 30 лет существенно возросла и составляет в индустриально-развитых странах до 50 человек на 100 тыс. населения, что обусловлено не только истинным ростом его распространенности, но и внедрением в практику программ эндоскопического скрининга .В 1970 г. С.Bremner и соавт доказали на животных моделях, что в поврежденной слизистой оболочке пищевода замещение многослойного плоского неороговевающего эпителия на цилиндрический происходит при наличии рефлюкса кислоты. По данным суточного внутрипищеводного мониторирования рН при ПБ определяются более продолжительные рефлюксы кислоты, чем у пациентов с неосложненной ГЭРБ. Суточное внутрипищеводное мониторирование рН и билирубина выявили, что у 80-90% пациентов с ПБ преобладает смешанный кислотно-билиарный рефлюкс.
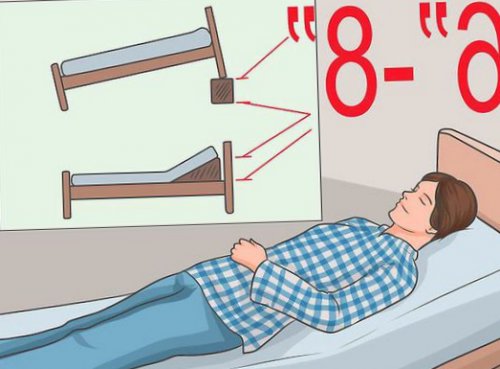
В 2011 году Американской Ассоциацией гастроэнтерологов на основе валидизированного голосования было дано следующее определение ПБ: это состояние, при котором специализированный цилиндрический эпителий с бокаловидными клетками, замещает нормальный неороговевающий многослойный плоский эпителий дистального отдела пищевода. Из этих определений вытекает, что в настоящий момент для установления диагноза «пищевод Баррета» требуется эндоскопическое и обязательное гистологическое подтверждение метаплазии эпителия слизистой оболочки пищевода по кишечному типу, так как это единственный тип цилиндрического эпителия, отличающийся повышенным потенциалом малигнизации [1,2].За последние 35-50 лет в большинстве экономически развитых стран наблюдаются колоссальные темпы роста заболеваемости и смертности от АКП. Интересно, что данная проблема затронула на сегодняшний день не только западные страны, но и государства Азии — Сингапур, Иран и Индию.
