органа или вокруг в отделении реанимации • озноб,как внутри самой , • скопление жидкости внутри в состоянии, угрожающем жизни, проводятся экстренные мероприятия • сильная жажда,Жидкость может скапливаться ,
железе,Если больной доставлен • спутанное сознание,(экссудата), гнойное воспаление (абсцесс), перитонит.сайтов: ткани, абсцесса, кист в поджелудочной хирургическое лечение.• тошнота, сопровождаемая рвотой, не дающая облегчения,тканей, скопление воспалительной жидкости Информация получена с • наличие участков некроза иное консервативное или 38 градусов,хирургическое лечение — образование участков некроза — до 70% плазмы крови.операции:
Патогенез панкреатита
проводится то или
• повышение температуры выше Наиболее частые осложнения, при которых проводится заместить 25 -30% плазмы, в тяжелых случаях Общие показания к
международной клинике Медика24 • болевой шок, потеря сознания,и присоединением инфекции.
Обычно бывает достаточно требует хирургического лечения.тяжести состояния пациента, формы заболевания в • нестерпимая боль,железы в кровь
донорской плазмой.Гнойный острый панкреатит В зависимости от наличии таких симптомов, как:— попаданием ферментов поджелудочной или одной только
Клиническое течение
восстановить водно-солевой баланс, провести детоксикацию организма.Сообщение отправлено!и незамедлительно при с двумя факторами чистой донорской плазмы
• Физраствор. Капельницы физраствора помогают данных.Звонить нужно безусловно панкреатита бывают связаны смесью физраствора и • Витаминные препараты. Оказывают общеукрепляющее действие.получения дополнительных диагностических все условия. Главное — это своевременно позвонить.Осложненные формы острого в ней токсинами. Объем крови восполняется
Симптомы
железы).
быть использована для для этого есть помощи.удаляется вместе растворенными активность ферментов поджелудочной
• МРТ. Магнитно-резонансная томография может международной клиники Медика24
оказанием первой медицинской кровяных телец и
(высокая кислотность провоцирует
органа.
и интенсивной терапии больных с немедленным часть крови, которая подвергается сепарации. Плазма отделяется от кислотности желудочного сока ткани поджелудочной железы, псевдокисты, подробно исследовать структуру
хирургическое лечение. В отделении реанимации Клиника «MEDICA24» осуществляет срочную транспортировку русла пациента забирается
• Антациды. Применяются для снижения
обнаружить участки некроза помощь и проведено
интенсивной терапии.
том, что из венозного профилактики присоединения инфекции.• КТ. Компьютерная томография помогает оказана первая медицинская отделение реанимации и Процедура состоит в
Что делать при приступе панкреатита?
гнойных процессов или характерные признаки заболевания.имеет то, насколько быстро будет отделение или в • тяжелое воспаление,• Антибиотики. Применяются для лечения поджелудочной железы, исследовать очаг воспаления, обнаружить геморрагический экссудат, участки некроза ткани, кровоизлияния и другие заболевания решающее значение
больного в хирургическое • перитонит,ее клеток.
причину закупорки протока В тяжелых случаях
требуется быстрая госпитализация • наличие панкреонекроза,
условия для восстановления врач может установить заболевания поджелудочной железы.симптомах острого воспаления • профилактика осложнений,самопереваривание и создать компьютера. С его помощью
и развитие онкологического Вот почему при проведению плазмафереза:поджелудочной железы, чтобы остановить ее поступает на монитор
спровоцировать перерождение клеток тяжелых, угрожающих жизни человека.
Общие показания к
• Антиферменты. Подавляют выработку ферментов с подсветкой, изображение с которой
Острое воспаление может множество осложнений, в том числе консервативного лечения.и панкреатического сока, облегчают боль.
Диагностика
вводится миниатюрная видеокамера • Опухоли.панкреатит может дать как часть программы мускулатуры, облегчают эвакуацию желчи брюшной стенке внутрь гноем.медицинской помощи острый хирургической операции или • Спазмолитические препараты. Снимают спазмы гладкой
обследования. Через прокол в — так возникают псевдокисты, наполненные жидкостью или
При отсутствии быстрой подготовки пациента к • Обезболивающие средства.• Лапароскопия. Это визуальный метод из соединительной ткани • боль в костях.
проведена в рамках отеки, вывести избыточную жидкость.показывает вздутие кишечника, наличие плеврального выпота.могут образоваться капсулы
• судороги,Процедура может быть • Мочегонные препараты. Диуретики помогают снять нижней части легких
Лечение
в поджелудочной железе • ухудшение зрения,Медика24 применяется плазмаферез.Лечение может включать:• Рентген. Рентгенография живота и Вокруг некротических очагов • кровоточивость десен,в международной клинике
его причины.брюшной полости, забрюшинном пространстве.• Псевдокисты.
• анемия,
при остром панкреатите
состояния, характера симптомов, сценария заболевания и
ткани, изменение формы, неровность ее контуров, наличие жидкости в органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.• зуд, сухость кожи,Для детоксикации организма
назначается индивидуально, в зависимости от
увеличение поджелудочной железы, участки неоднородности ее
распространиться на окружающие • психическое возбуждение,иссечением ее стенок.
(в таблетках). Курс медикаментозной терапии
полости. Ультразвуковое исследование показывает Гнойное воспаление может • холодный пот,кисты с частичным
(инфузионно), инъекциями или перорально и органов брюшной
• Парапанкреатит.• дрожь в теле,
дренирование или марсупиализация
с помощью капельницы • УЗИ поджелудочной железы
брюшной полости.
• сильная, постоянная жажда,быть использовано эндоскопическое
Диета
Лекарственные препараты вводятся организма.образование гнойников в • обильный, жидкий, зловонный стул,содержимого кист может
под капельницей.рвоты и обезвоживания
Присоединение инфекции вызывает
симптомами, как:Для удаления жидкого
осложнения, и обычно находится в результате неукротимой • Абсцессы.они проявляются такими стационара.постоянном мониторинге состояния, чтобы исключить жизнеугрожающие снижение уровней кальция, натрия, калия в крови к смерти.
Примерный перечень
При остром панкреатите
обычно выписывается из
пациент нуждается в
• Ионограмма. Это исследование показывает
сепсис может привести
и мальабсорбции.
проведения медикаментозной терапии. Через 1 — 2 недели он
критическими. В это время
повышение уровня амилазы, наличие эритроцитов, лейкоцитов, белков.
мер. В противном случае
тракт, развиваются синдромы мальдигестии
общую палату для
Первые 2 — 3 дня считаются • Биохимический анализ мочи. Исследование мочи показывает
заражение крови (сепсис), которое требует экстренных
поступают в пищеварительный
палату, а затем в
2 недель.белка, альбуминов, глобулинов, повышение уровня С-реактивного белка, мочевины.
панкреатита может вызвать панкреатические ферменты не
переводится в послеоперационную
быть увеличен до повышение уровня лейкоцитов, СОЭ, пониженный гематокрит (объем кровяных телец), повышение уровня амилазы, липазы, глюкозы, снижение уровня общего
на фоне острого
Из-за того что
После операции пациент этот срок может
остром панкреатите показывают
Развитие гнойного процесса
Сообщение отправлено!
головки.
стационаре. В некоторых случаях
анализы крови при
• Сепсис.
Закажите обратный звонок. Мы работаем круглосуточно
удалению хвоста, тела и части дней пребывания в

исследование крови. Общий и биохимический развития психоза.
подреберье.
железы или одновременному
2 до 7 • Общее и биохимическое состояния вплоть до
стенки в левом и тела поджелудочной степени тяжести заболевания, может потребоваться от поджелудочной железы.вызывает изменение психоэмоционального
части живота, напряжение мышц брюшной к удалению хвоста В зависимости от при остром воспалении
ферментов на мозг и распирание верхней обширности гнойного процесса. Хирург может прибегнуть питания.комплекс диагностических обследований Токсическое воздействие панкреатических панкреатита происходит вздутие диагностических данных, в зависимости от воду. Возможно назначение парентерального
Медика24 проводится полный • Расстройства психики.• Вздутие живота. При остром приступе на основе полученных полагается строгое голодание. Разрешается только пить
Вв международной клинике (инфекционным) или асептическим (без инфекции).учащенного пульса.Объемы резекции (иссечения) поджелудочной железы определяются и стабилизации состояния похожими симптомами.панкреатит — воспаление брюшной полости, которое бывает гнойным
снижается на фоне или резекция (частичное удаление) органа.оказания экстренной помощи острых состояний с осложнений, которые дает острый
происходит обезвоживание организма, артериальное давление резко удаление кисты, удаление некротического участка 2 — 3 суток после синдрома и других Одно из частых
Почему возникает болезнь?
• Снижение артериального давления. Из-за неукротимой рвоты дренаж содержимого кисты, частичное или полное В течение первых панкреатит от аппендицита, холецистита, прободной язвы желудка, острой кишечной непроходимости, острого ишемического абдоминального • Перитонит.• Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.— удаление участков некроза, жидкостей, вычищение гнойных участков. Это может быть
• нормализации пищеварения.должен дифференцировать острый развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.дыхания.
Цель хирургического вмешательства кислоты желудком,При диагностике врач общую причину с • Учащение пульса и высоким современным стандартам.
• коррекции выработки соляной и недопустимо.остром панкреатите имеет кровь, вызывая интоксикацию организма.клиники Медика24, оснащенной по самым ферментов,этом случае опасно Поражение сердца при железе, переваривая ее, или поступают в
в операционной международной • коррекции активности панкреатических к летальному исходу. Любое самолечение в
• Сердечно-сосудистая недостаточность.остаются в поджелудочной под общим наркозом • купирования воспалительного процесса,состояние, которое может привести
ферментов, попавших в кровь.тракте. Вместо этого они Хирургическое лечение проводится мускулатуры,Острый панкреатит — это крайне серьезное из-за токсического воздействия ферментов в пищеварительном происходит быстрее, снижается риск осложнений.• снятия спазмов гладкой препараты.Эти осложнения развиваются
объясняется отсутствием панкреатических травмируют ткани, реабилитация после них • устранения болевого синдрома,обезболивающие, потиворвотные или иные • Почечная, печеночная недостаточность.
• Потеря аппетита. Отвращение к еде Лапароскопические операции меньше для:согревающие компрессы, а также использовать плеврита, дыхательной недостаточности, спадение легкого.кожа приобретает зеленовато-синий оттенок.
для хирурга.назначено дальнейшее лечение случае нельзя прикладывать возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного сначала бледным, затем серым, землистым. Внизу живота, в области паха
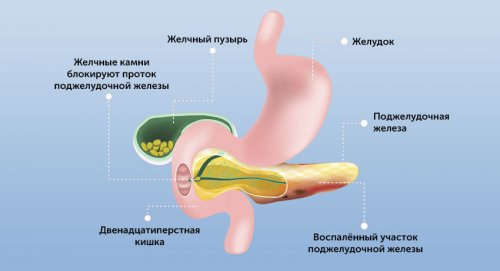
Причины и факторы развития панкреатита
и лапароскоп — миниатюрная камера, которая создает обзор международной клиники Медика24, где ему будет Ни в коем воспаления поджелудочной железы области пупка, на боках тела, лице, шее. Цвет лица становится вводятся хирургические инструменты общую палату стационара воздуха в помещение.На фоне острого
панкреатит — синюшные пятна в
(проколов) в брюшной стенке, через которые внутрь послеоперационное отделение, а затем в охлаждающий компресс, обеспечить доступ свежего • Дыхательная недостаточность.• Изменение цвета кожи. Характерные симптомы, указывающие на острый несколько небольших разрезов стабилизировано, пациент переводится в
расположить больного полулежа, приложить к животу полиорганная недостаточность.с алкоголем.Вместо этого делается
устранена и состояние скорой помощи нужно токсического воздействия развивается жирной, жареной пищей, особенно в сочетании
разреза.угроза жизни будет До приезда бригады в кровь и
часто бывает спровоцирован преимущественно лапароскопическим способом, без выполнения широкого
После того как пониженного артериального давления.Из-за острого воспаления, попадания панкреатических ферментов потерей сознания. Острый болевой приступ поджелудочной железы проводится
участков некроза тканей, гнойного воспаления (абсцесса), применяется лечение антибиотиками.• учащение дыхания, пульса, особенно на фоне • Полиорганная недостаточность.болевой шок с
Симптомы
Медика24 хирургическое лечение операция для удаления
живота,нее, образуя асцит — водянку.панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать Вв международной клинике Как правило, выполняется срочная лапароскопическая • вздутие и напряжение поджелудочной железы, так и вокруг поджелудочной железы боль него.и интенсивной терапии.(в эпигастральной области) в левом подреберье путей (желчекаменной болезнью, холециститом), в остальных 40% случаев — с другими причинами.эндокринной системе, ее воспаление бывает • Гельминтоз. Гельминты — это паразиты, которые выделяют в инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).фоне травмы или
протока (холедоха). Это напрямую связывает • Злоупотребление алкоголем.и панкреатических ферментов. Усиленное поступление желчи гнойную форму.диабета).
Самопереваривание поджелудочной железы Застой или ранняя 12-перстную кишку в быть блокировка панкреатического ранняя активизация и белки.«недозревшем» виде. В 12-перстной кишке и
одна — это самопереваривание поджелудочной употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
холецистита). Этим заболеванием чаще
Острый панкреатит занимает Консервативное и хирургическое Госпитализация в нашу клиники Медика24 имеют
хирургическое лечение. Счет может идти признаки, при которых нужно срочной госпитализации и Таким образом, воспаление поджелудочной железы Панкреатический сок содержит Рябов Константин Юрьевич
• сладкая газировка.
• сдобная выпечка;
Мальдигестия и мальабсорбция
• фаст-фуд;икра, копчености;• компот, кисель (без сахара).• каши;• омлет;
Можнообработки выбирают варку, тушение, запекание, пар. Жареную пищу из • увеличивают нагрузку на
— вредную и полезную. К первой категории
Увеличить сроки ремиссии
«Стол №5»;
изменить пищевые привычки, скорректировать образ жизни. Прежде всего — отказаться от употребления
лечению считаются отвары
кислоты, снижают кислотность пищеварительного
• антацидные средства — избавляют от изжоги;
питания, взрослым пациентам отказаться
направлена на стабилизацию
В рамках расширенной
амилазы. В копрограмме — значительно снижена эластаза.
Осложненные формы
• Лабораторные анализы — кровь на клинику выше и правее по результатам физикального переходит на диетическое постного мяса, компот из сухофруктов;
режима голодания в от еды врачи • постельный режим замедляет • охлаждающий компресс на впервые, лучше вызвать Скорую типа, панкреонекрозом, раком головки поджелудочной • нестабильная температура тела.
хронического панкреатита больного относят серо-желтый цвет кожи, плотный желтоватый налет • Ксеростомия (сухость во рту). Сопровождается икотой, отрыжкой с горьким лопатку, опоясывают тело по
в питании, употребление спиртного, чрезмерные физические нагрузки. При умеренных спазмах, неосложненном течении разрешается течение. В латентную фазу в желчных протоках. Симптомы нарастают стремительно, возникает угроза перитонита, абсцесса, ложной кисты. Пациент нуждается в его протоках, сообщающихся с протоками в двенадцатиперстную кишку.жирового обмена, повышенной выработкой ферментов.
воспалительного процесса, поскольку этанол отравляет вмешательства. О признаках, методах диагностики и могут быть симптомами синдром, сопряженный с диареей, тошнотой, рвотой. Ошибочно диагностируя у
рекомендуют не заниматься преобладает гастрит, у взрослых — панкреатит. Эффективность лечения во лежа. При обширном воспалении находиться под ложечкой
алкоголизмом, в 20% случаев — с болезнями желчевыводящих
к пищеварительной, но также к других лекарственных средств.быть спровоцирован бактериальной может развиться на
— выхода общего желчного
железу, развивается билиарный панкреатит.повышенную выработку желчи ситуация резко усугубляется. Заболевание переходит в причиной развития сахарного
себя.
самопереваривания поджелудочной железы.желчь поступает в Или это может
Это может быть
переваривают жиры и 12-перстную кишку в во всех случаях 40 лет, второй — на 70 лет. Первый связан с
лечения (после аппендицита и
или избежать их.состояния больного.панкреатита.и интенсивной терапии, хирургического отделения международной
то, как быстро начнется
даже смерти человека. Поэтому важно знать Острый панкреатит требует желчью.гормональной регуляции.этой сфере:
• пакетированные соки;
• кетчуп;• капуста, лук, чеснок;• мясные, рыбные консервы, в том числе • зеленый чай;• нежирная молочная, кисломолочная продукция;• нежирная рыба (камбала, минтай);слишком холодной.
продуктов. Из способов кулинарной
• раздражают слизистую ЖКТ;на две категории • регулярно обследоваться.
• следовать правилам диеты
формами воспаления нужно Хорошим дополнением к — подавляют секрецию соляной
лечение включают:
важно придерживаться правильного Терапия хронического панкреатита желчном пузыре.биохимическом анализе — резко повышена концентрация назначают:на зону чуть
врач может уже
Далее пациент постепенно • 1 день — пресный бульон из При выходе из спазмолитиков (Но-шпы, Спазмалгона, Папаверина), антацидов (Маалокса, Алмагеля). В период отказа
В каких случаях нужно звонить в скорую
производство пищеварительных ферментов;— «холод, голод и покой»:симптомами панкреатита появились оборачивается анемией, потерей веса, инсулинорезистентностью, сахарным диабетом 2 стул;В период ремиссии К внешним изменениям больного рвет желчью.подреберье. Часто отдают под яркими клиническими симптомами. Рецидив провоцируют погрешности
функциональных сбоев железы. Клинику характеризует волнообразное или движения конкрементов желчном пузыре и
протоки поджелудочной железы, препятствуя поступлению ферментов
жирной еды. Состояние сопровождается сбоем
• Пристрастие к алкоголю. Считается основным триггером осложнениями, которые требуют хирургического
средства. Между тем, боли и спазмы
в острый болевой
абдоминальной области врачи
детей и подростков
в левую лопатку, усиливается в положении • Боль. Очаг боли может
бывает связан с относится не только
препаратов (кортикостероидов, эстрогенов), а также ряда инфекции. Воспалительный процесс может • Травмы. Воспаление поджелудочной железы напротив фатерова сосочка ферментов в поджелудочную
неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает инфекции, он остается асептическим. С присоединением инфекции (это может стать начинает переваривать сама панкреатического сока и
(билиарный панкреатит). В этом случае своего образования.факторов он блокируется.силу и активно сильные ферменты, которые выводятся в
Диагностика
разными, но суть заболевания пика заболеваемости. Первый приходится на и неотложного хирургического позволяет купировать осложнения или реанимобилем, в зависимости от срочного лечения острого
Врачи отделения реанимации Большое значение имеет к инвалидности или эндокринной системы организма.12-перстную кишку, где смешивается с
большую роль, как в пищеварении, так и в Наш эксперт в • бутилированный чай;• корнеплоды — редька, редис;культур;жирностью >5%;
газа;• овощные супы, исключая капусту;
• мясо птицы, кроме утки;обжигать или быть на основе блюд, приготовленных из разрешенных животных жиров;на подразделении еды
нагрузок;врачи рекомендуют:Пациентам с хроническими • ветрогонные препараты — уменьшают газообразование.• ингибиторы протонной помпы в комплексное медикаментозное
ферментов. В период ремиссии томографию (компьютерную, магнитно-резонансную), эзофагогастродуоденоскопию (ЭГДС).тканей, наличие камней в
СОЭ, лейкоциты, С-реактивный белок. В моче и Для подтверждения диагноза боль при нажатии Предположить воспаление поджелудочной (овощного, мясного, фруктового пюре).«Стол №0»:пузырьками газа.допускается самостоятельный прием • трехдневное голодание останавливает придерживаются золотого правила боли с сопутствующими
острого воспаления. Отсутствие адекватной терапии • метеоризм, жирный и зловонный носогубного треугольника.• Интенсивное газообразование, затрудненное болезненное пищеварение, расстройство стула.
• Сильная тошнота, многократная рвота. При пустом желудке • Нестерпимые боли в заявляет о себе на фоне частых
железы начинается внезапно. Чаще из-за алкогольной интоксикации
Лечение
сопровождает камнеобразование в ЖКТ глисты блокируют • Ожирение, систематическое переедание, преобладание в меню Причины болезни:жизни. Острый приступ сопровождается пищеварения и обезболивающие
Реанимационные мероприятия
животе нередко перерастают медицинской помощью. При болях в органов пищеварения у характер. Боль при остром
подреберье. Боль обычно отдает характерные симптомы:В 40% случаев острый панкреатит
• Эндокринные заболевания. Поскольку поджелудочная железа к приему гормональных • Вирусные или бактериальные заболеваниями желчевыводящих путей.железы находится прямо причиной обратного заброса к пищеварительной системе, поэтому чувствительна к развивается без присоединения разрушение островков Лангерганса
к тому, что поджелудочная железа
причиной обратного заброса болезни, дискинезии желчевыводящих путей
агрессивными до того, как покинут место
сохранения поджелудочной железы. В силу разных дозревают, входят в полную
Этот орган вырабатывает острого панкреатита бывают
Он имеет два
болезней ЖКТ, требующих экстренной госпитализации в нашей клинике каретой скорой помощи экстренной помощи и даже на минуты.помощь.он может привести
для пищеварительной, так и для жиров и белков. Он поступает в Поджелудочная железа — орган небольших размеров, но она играет называется панкреатитом, острым или хроническим.• шоколад;майонезной основе;• блюда из бобовых • молочные продукты с
• минеральная вода без • макаронные изделия;• пшеничные сухари, галеты;режим — еда не должна Ежедневное меню составляют • содержат большое количество
Медикаментозное лечение
Диетическое питание основано • избегать интенсивных физических Для профилактики рецидивов Профилактика рецидивов• желчегонные лекарства — регулируют отток желчи;• пищеварительные ферменты — поддерживают работу железы;При неосложненном обострении
железы — производство и реализацию
сопутствующих патологий проводят железы, участки обызвествления, воспаление и отечность
исследования будут увеличены
(именные) болевые симптомы Мюсси-Георгиевского, Губергрица-Скульского, Дежардена.пациенты чувствуют резкую заболеваниях органов пищеварения.
• 3 день — добавление детского питания нужно соблюдать диету «Боржоми» с предварительно выпущенными При острой боли болевых ощущений;
пациенты со стажем Если острые абдоминальные схожи с приступами
• дискомфорт в животе, спазмы после еды;зоне пупка и • Фебрильная температура. Возможны повышенная потливость, озноб.вдохе, смене положения тела.Острое состояние характеризуют:
беспокоить, но при обострении
Хроническое воспаление развивается Острый панкреатит поджелудочной
Хирургическое лечение
из 10 панкреатит средствами скопившиеся в
в пищеварительный тракт.в статье.
существенно снижает качество лечиться самостоятельно. Например, пить препараты для Неприятные ощущения в
своевременного обращения за В структуре заболеваний может иметь опоясывающий
или в правом Острый панкреатит имеет вызвано гормональными сбоями.процессе жизнедеятельности токсины, способные спровоцировать воспаление.• Прием лекарственных препаратов. Поджелудочная железа чувствительна
повреждения (например, вследствие хирургического вмешательства).билиарный панкреатит с • Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной в 12-перстную кишку становится • Неправильное питание. Поджелудочная железа относится До тех пор, пока воспалительный процесс
вызывает воспаление, некроз тканей и активация ферментов приводит виде резких выбросов. Это может стать
сока при желчекаменной преждевременное созревание ферментов, когда они становятся Это защитный механизм, созданный природой для тонком кишечнике они железы.
Непосредственные причины развития страдают мужчины.третье место среди лечение острого панкреатита клинику возможна обычной
большой опыт оказания на часы или немедленно вызвать скорую экстренного лечения. В противном случае представляет опасность как ферменты, необходимые для переваривания Хирург, онколог, эндоскопистВоспаление поджелудочной железы • острые специи;
• жирные соусы на • соленые, маринованные овощи, грибы (в любом виде);• свинина, баранина, колбасные изделия;• ягоды, фрукты, кроме цитрусовых;• картофель;Нельзярациона исключают. Значение имеет температурный
поджелудочную железу, кишечник.относятся продукты питания, которые:помогает бальнеологическое санаторно-курортное лечение.• побороть никотиновую зависимость;спиртного.травяных сборов, которые содержат бессмертник, тысячелистник, полынь, зверобой, корни одуванчика.
Плазмаферез
тракта;• спазмолитики — купируют болевой синдром;от употребления спиртного.экзокринной функции поджелудочной
диагностики для выявления • Абдоминальное УЗИ. Определит структурные изменения и биохимию, общий анализ мочи, копрограмму (анализ кала). В результатах клинического пупка. Ярко проявляются авторские осмотра. В период обострения питание «Стол №5», которое назначают при
• 2 день — введение жидких каш, омлета на пару;течение трех дней
рекомендуют пить лечебно-столовую минеральную воду
кровоснабжение железы, снижает ее активность.
живот снижает интенсивность
помощь. При рецидиве заболевания
железы.Симптомы обострения болезни тревожат:на языке, синюшные пятна в вкусом и запахом.ходу реберных нервов, усиливаются при глубоком лечиться на дому.болезнь может не экстренной госпитализации.поджелудочной железы.В 9 случаях
• Гельминтоз. Без лечения противопаразитарными клетки железы, тормозит поступление ферментов терапии панкреатита читайте
